Médico especialista do artigo
Novas publicações
Papilomatose
Última revisão: 29.06.2025

Todo o conteúdo do iLive é medicamente revisado ou verificado pelos fatos para garantir o máximo de precisão factual possível.
Temos diretrizes rigorosas de fornecimento e vinculamos apenas sites de mídia respeitáveis, instituições de pesquisa acadêmica e, sempre que possível, estudos médicos revisados por pares. Observe que os números entre parênteses ([1], [2], etc.) são links clicáveis para esses estudos.
Se você achar que algum dos nossos conteúdos é impreciso, desatualizado ou questionável, selecione-o e pressione Ctrl + Enter.
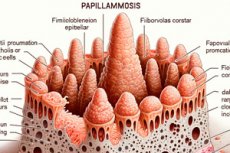
Várias lesões cutâneas são causadas por doenças virais dermatológicas, incluindo a papilomatose. Sua característica é a exofítica, ou seja, formações epiteliais benignas que se projetam para fora: planas ou em forma de papila (do latim rarilla - mamilo, papila + grego oma - tumor).
Causas papilomatose
Embora tais lesões cutâneas tenham sido descritas por Hipócrates, sua origem viral - graças à microscopia eletrônica - foi finalmente confirmada em meados do século XX. Até o momento, existem mais de duzentos genótipos totalmente sequenciados de HPV (HPV) na família Papillomaviridae, um epiteliotrópico específico da espécie (vírus do papiloma humano), pelo menos um terço dos quais causam infecção por papilomavírus dos genitais. [ 1 ]
Virologistas identificaram cinco gêneros de HPV, sendo os principais os papilomavírus alfa, beta e gama, com 60-70% de similaridade entre eles. Cada capsídeo viral poligonal possui um DNA circular de fita dupla contendo seu genoma, que é liberado e se replica em células epiteliais infectadas da pele e membranas mucosas.
Qual é o perigo da papilomatose? Ela é contagiosa, ou seja, infecciosa: cerca de 40 tipos de HPV são transmitidos por contato sexual direto ou contato pele a pele; também é possível se infectar em casa por meio de objetos contaminados com o vírus.
Mas mesmo isso não é o principal. O DNA de alguns tipos de papilomavírus pode se integrar aos cromossomos das células, o que leva à transformação maligna das células e ao desenvolvimento de câncer de várias localizações. O grupo de alto risco oncogênico inclui os seguintes tipos de papilomavírus humano: 16, 18, 31, 33, 33, 35, 45, 51, 52, 56, 58, 59, 68. Em alguns países europeus, a prevalência de infecção por HPV de alto risco entre as mulheres ultrapassa 15% e entre os homens é de 12%. Esses tipos de HPV são responsáveis por até 35-45% dos cânceres vaginais e orofaríngeos. E a maior parte dos cânceres cervicais, penianos e anogenitais estão associados ao HPV tipo 16 e ao HPV tipo 18. [ 2 ]
O envolvimento dos papilomavírus no desenvolvimento do câncer cervical, o segundo câncer mais comum em mulheres, foi estabelecido pelo virologista alemão H. Hausen (1936-2023), que recebeu o Prêmio Nobel por isso. [ 3 ]
Os tipos de HPV 5, 8, 26, 30, 39, 53, 66, 67, 70, 73 e 82 pertencem à categoria de HPV com provável carcinogenicidade. Já os vírus dos tipos 6, 11, 42, 43, 44, 54 e 55 geralmente não causam malignização de neoplasias epiteliais papilomatosas.
Patogênese
Os vírus da família Papillomaviridae infectam predominantemente células em proliferação (em divisão) de membranas mucosas e epitélio queratinizado, cuja matriz extracelular possui fibrilas de colágeno tipo VII, especialmente numerosas em células escamosas multicamadas da pele – queratinócitos. O alto teor de colágeno aumenta a sinalização da enzima fosfoinositídeo-3-quinase (PI3K) ativada pelo papilomavírus em macrófagos intraepidérmicos. Essa enzima regula o ciclo celular, promove a proliferação celular e reduz a apoptose celular. Além disso, a ativação da PI3K ajuda o papilomavírus a evitar o reconhecimento da infecção por células imunocompetentes (interrompendo, assim, a imunidade celular natural).
Ao penetrar nas células-alvo através da membrana plasmática, o HPV libera seu genoma, onde permanece na forma de DNA nuclear extracromossômico, o epissomo autônomo (ou plasmídeo), ou seja, não penetra nos cromossomos do núcleo celular. Dentro das células afetadas, cada molécula de DNA viral é duplicada por replicação teta bidirecional, e os genomas são retidos e transmitidos às células-filhas.
O mecanismo de desenvolvimento da papilomatose está intimamente relacionado tanto à fase do seu ciclo produtivo quanto à diferenciação terminal das células epidérmicas. A replicação do vírus se intensifica à medida que as células epiteliais amadurecem, o que explica sua adesão às células das camadas superficiais da pele, que apresentam significativo potencial regenerativo.
A expressão de genes virais (transferência de seus códigos de aminoácidos) leva à produção de proteínas virais pelos ribossomos das células epiteliais, à multiplicação do vírus (montagem de novos capsídeos) e à disseminação da infecção. Ao infectar o epitélio das membranas mucosas e o epitélio queratinizado, o vírus desencadeia a proliferação de suas células com a formação de neoplasia epitelial, que, de fato, é a hiperplasia epitelial focal. Esta é a patogênese da papilomatose benigna.
Mas quando o DNA dos tipos de HPV de alto risco oncogênico se integra ao DNA celular (incorporado ao genoma humano), ocorre a transformação maligna das células afetadas. Nesse caso, proteínas virais específicas (chamadas oncoproteínas, que nem todos os tipos de HPV possuem) bloqueiam proteínas antitumorais (p53 e pRb) e interrompem o ciclo celular, levando à mitose descontrolada e à multiplicação de células epiteliais atípicas (geneticamente alteradas).
Formulários
Dependendo da localização da lesão, são diferenciados os tipos de papilomatose.
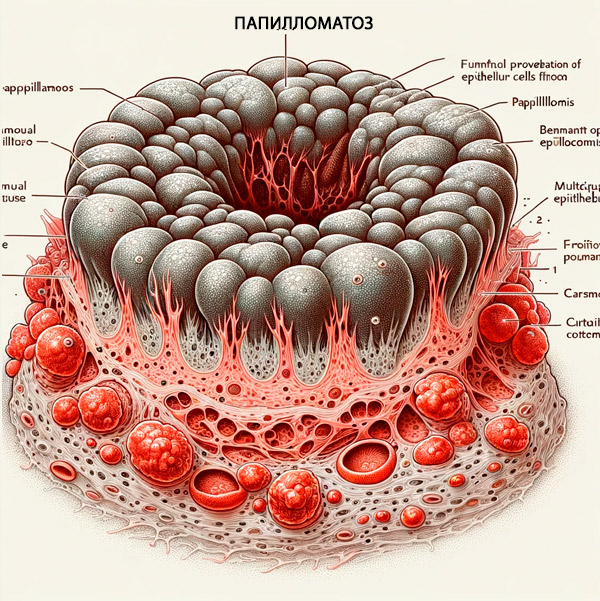
Em primeiro lugar, é causada pelo HPV tipo 1, hPV tipo 2, bem como pelos genótipos 4, 7, 22, 27, 29 do papilomavírus. Papilomatose cutânea ou papiloma cutâneo - formação de verrugas vulgares, ou seja, verrugas comuns (vulgares). Também podem ser chamadas de verrugas virais. [ 4 ]
A infecção de células epiteliais com os genótipos 3, 5, 10, 28 ou 49 do HPV resulta em verrugas planas no rosto, nas mãos e no corpo.
A papilomatose do pescoço geralmente tem a aparência de um pedúnculo com verrugas penduradas.
Em dois terços dos casos de papilomatose em crianças, a forma de papiloma ou hiperplasia epitelial focal é resultado de lesões causadas por HPV 6 e HPV 11. Leia mais na publicação - verrugas em crianças
Quando os tipos de HPV 5, 8, 9, 10, 12, 15, 19, 36 infectam a pele das mãos, antebraços, canelas e outras partes do corpo, pode desenvolver-se uma condição rara, como a epidermodisplasia verruciforme ou verruciforme de Lewandowsky-Lutz. [ 5 ]
A papilomatose carcinoide da pele, conhecida como papilomatose carcinoide da pele Gottron (ou Gottron-Eisenlohr), é um carcinoma verrucoso (verrugoso), uma variante do carcinoma de células escamosas da pele e das membranas mucosas que raramente metastatiza. [ 6 ]
Papilomatose genital
Os HPVs de diferentes genótipos que afetam o trato genital e a região anogenital causam massas hiperproliferativas benignas - condilomas agudos, que podem ser definidos como papilomas, verrugas virais ou verrugas genitais. [ 7 ]
A papilomatose da vulva, vagina e a papilomatose cervical são causadas por diferentes genótipos de HPV e formam condilomas agudos em mulheres.
Leia mais:
A formação de pequenos papilomas (saliências da mucosa papilar) no vestíbulo vaginal (vestibulum vaginae) em mulheres é diagnosticada como papilomatose vestibular.
Nos homens, a papilomatose peniana que afeta o corpo, a glande, o frênulo (frênulo) e a uretra é causada por muitos genótipos do vírus, mas mais comumente pelos tipos 6 e 11 do HPV. Embora não seja incomum ser afetado pelo HPV com diferentes graus de risco de transformação maligna (tipos 31, 35, 51, 56).
A alteração do epitélio leva à formação de condilomas agudos em homens. Geralmente, trata-se de papilomatose múltipla, com a presença de várias verrugas genitais. É possível que se desenvolvam em um condiloma gigante de Buschke-Levenstein, cujo tratamento inadequado pode levar a processos destrutivos que se espalham para o esqueleto e órgãos pélvicos, levando à morte. E em mais da metade dos casos, condiloma gigante maligno.
Papilomatose uterina e mamária
Praticamente não há informações disponíveis sobre a papilomatose uterina, mas ginecologistas afirmam que, se o vírus estiver presente no colo do útero, é possível que se espalhe para a cavidade uterina, ou seja, para o endométrio. Segundo alguns estudos, o HPV é detectado na endometriose em 24% dos casos e em neoplasias uterinas malignas em quase 70%.
O papiloma da glândula mamária localiza-se nos ductos lactíferos (ductus lactiferi) – apresenta-se como uma formação benigna de células epiteliais com núcleos fibrovasculares que crescem no lúmen do ducto. Os mamologistas diagnosticam-no como papilomatose intraductal ou intraductal da mama, que representa 5% das neoplasias benignas desta localização. [ 8 ]
O papiloma intraductal central (geralmente como uma massa retroareolar solitária) está localizado nos grandes ductos lactíferos; o periférico (geralmente múltiplo) afeta os ductos terminais dentro dos lóbulos mamários e geralmente é descoberto incidentalmente.
Papilomatose da cavidade oral
A papilomatose oral induzida por vírus é caracterizada pelo aparecimento da formação de
Papilomas de células escamosas, ou seja, verrugas, que podem estar localizados na raiz e no dorso da língua e são diagnosticados como papilomatose lingual. Os mesmos crescimentos excessivos dos tipos 6, 7, 11, 16 ou 32 do HPV caracterizam a papilomatose do palato. [ 9 ]
Os condilomas agudos orais, associados aos genótipos 6, 11, 16 e 18 do HPV, são mais comumente encontrados em pacientes jovens e adultos e, por serem frequentemente encontrados simultaneamente nos genitais, são considerados uma forma de HPV sexualmente transmissível. Caracterizam-se pela presença de várias lesões desse tipo no palato mole, no frênulo da língua e na mucosa dos lábios.
Os tipos 13 e 32 do HPV podem causar uma condição neoplásica benigna assintomática da cavidade oral, caracterizada por múltiplas pápulas brancas a rosadas que regridem espontaneamente ao longo do tempo sem tratamento.
A papilomatose gengival, na forma de papiloma de células escamosas da gengiva, é uma formação benigna, assintomática e exofítica na mucosa; pode afetar diversas áreas da cavidade oral. A formação patológica também pode ocorrer no epitélio que forma a parede da bolsa gengival: seus epiteliócitos se multiplicam rapidamente, o tecido é caracterizado por friabilidade e numerosos espaços intercelulares, o que facilita a penetração do vírus através da membrana basal. Como demonstra a prática clínica, a gengiva é o local mais frequente de infecção por HPV, com risco de carcinoma de células escamosas de orofaringe (com HPV tipo 16). [ 10 ]
O vírus do papiloma infecta os tecidos da região orofaríngea - criptas tonsilares (reentrâncias da membrana mucosa das amígdalas palatinas), bem como a amígdala lingual, causando papilomatose das amígdalas.
Papilomatose respiratória
Papilomatose laríngea, também definida como papilomatose laríngea, [ 11 ] papilomatose respiratória recorrente, ou papilomatose de fenda vocal, é mais comumente causada por HPV tipo 6 e tipo 6 e HPV tipo 11 (embora os vírus genótipo 16, 18, 31 e 33 possam estar associados). É uma doença rara na qual os papilomas se formam ao longo do trato respiratório (orofaringe, laringe e faringe), trato pulmonar (traqueia, brônquios e pulmões) e trato digestivo superior (esôfago). Dependendo da idade de início, existem duas variantes da doença: papilomatose juvenil, que ocorre na infância, e papilomatose adulta da laringe.
A papilomatose recorrente ou recorrente da laringofaringe e laringe em crianças é uma condição rara e grave: os papilomas podem levar ao estreitamento das vias aéreas com alterações na voz ou obstrução das vias aéreas. A maioria dos pacientes com essa condição necessitará de procedimentos cirúrgicos repetidos para manter a permeabilidade das vias aéreas.
Os genótipos 6 e 11 do HPV causam a formação de papilomas pulmonares de células escamosas (com núcleo fibrovascular revestido por epitélio) de natureza benigna – papilomatose pulmonar. Especialistas observam que ela ocorre principalmente em crianças infectadas por uma mãe infectada durante o parto vaginal.
A transformação maligna em lesões dos tipos 16, 18 e 31 do papilomavírus é raramente observada.
Papilomatose de outras localizações
A papilomatose da bexiga – papiloma urotelial invertido (associado aos tipos 6 e 11 do HPV) ou tumor de Ringer – é um tumor raro e não invasivo do urotélio que reveste a bexiga, cuja prevalência é inferior a 1% entre as neoplasias dessa localização. O papiloma é denominado invertido porque células epiteliais hiperplásicas brotam para baixo, em direção ao tecido de suporte subjacente. [ 12 ]
O papiloma de células escamosas do esôfago na forma de uma única massa semelhante a uma verruga - papilomatose esofágica - desenvolve-se em sua parte média ou distal quando afetado pelo HPV tipo 58. É uma neoplasia epitelial extremamente rara nesta área. [ 13 ]
Quando as células epiteliais da pele na área da abertura externa do reto (ânus) são danificadas pelo HPV 6, 11, 21, 42, 44, etc. Com o aparecimento de verrugas anogenitais, é diagnosticada a papilomatose anal. [ 14 ]
A papilomatose palpebral é um papiloma da conjuntiva, ou seja, da mucosa interna das pálpebras. Também pode ser papilomatose das vias nasais.
Mais informações no artigo - sintomas e doenças causadas pelo papilomavírus humano
Diagnósticos papilomatose
O diagnóstico (que começa com o exame dos pacientes e a coleta da anamnese) é realizado por especialistas - dermatologistas e dermatovenerologistas, ginecologistas, otorrinolaringologistas - dependendo da localização da papilomatose.
Para ter certeza da presença do vírus (e determinar seu genótipo) os exames laboratoriais são obrigatórios, leia mais:
- Testes para papilomavírus humano
- Infecção por papilomavírus: detecção do papilomavírus humano (genotipagem por PCR)
É realizada uma biópsia de pele com exame histológico da biópsia, análise do esfregaço cervical por Papanicolau (teste PAP), citologia cervical, etc.
O diagnóstico instrumental em dermatologia inclui dermatoscopia e exame de ultrassom da pele; em ginecologia - colposcopia, ultrassom dos órgãos pélvicos e do útero, mamografia; em otorrinolaringologia - laringoscopia, etc.
Diagnóstico diferencial
O diagnóstico diferencial deve excluir: Molusco contagioso, nevo verrucoso (pinta convexa verrucosa), ceratose seborreica (verruga seborreica e senil, ceratoma), forma verrucosa da doença de Darier-White, hiperceratose lenticular, doença de Phlegel, poroceratose verrucosa, hidradenoma papilar da pele (formação benigna de glândulas sudoríparas), linfangioma superficial limitado, basalioma, condilomas genitais largos (semelhantes a verrugas) na fase secundária da sífilis, papilomas hirsutoides - pápulas peroladas do pênis.
Deve-se ter em mente que o termo "papilomatose" aparece nos nomes de formas nosológicas etiologicamente alheias ao HPV, ou seja, não se trata de papilomatose viral, mas sim da designação de uma pequena elevação densa da pele, transliterada da palavra latina rapilla (mamilo). Em dermatologia, nódulos na pele de consistência densa são chamados de pápulas: do latim papula - protuberância.
Portanto, papilomatose na psoríase se refere a uma síndrome epidérmica com aumento no comprimento e na largura das papilas da camada papilar ou papilar da pele (papillaris iacuit pellis), que fica imediatamente abaixo da epiderme e é composta de tecido conjuntivo frouxo.
Existe uma doença de etiologia desconhecida chamada papilomatose linfostática – com o aparecimento de numerosas pápulas na parte posterior dos pés, dedos e canelas, que conferem à epiderme um aspecto verrucoso; há também um espessamento geral da pele (paquidermia). Essas alterações cutâneas são consideradas consequência de linfostase prolongada – comprometimento do fluxo linfático nas extremidades inferiores. Os especialistas chamam essa patologia de elefantíase nostras verrucosa – elefantíase verrucosa das pernas, uma forma rara de linfedema crônico com hipertrofia cutânea.
Mas a papilomatose reticular da ameixa ou papilomatose reticular da ameixa - síndrome de Gugero-Carto (doença) ou eritroceratodermia reticular da ameixa de Gugero-Carto - é causada por uma violação da queratinização (queratinização) da pele. Entre as versões das causas do seu desenvolvimento estão: infecção por fungos do gênero Malassezia; infecção da pele por bactérias do gênero Dietzia - actinomicetos aeróbicos gram-positivos (Diezia papilomatose); exposição à radiação UV, etc.
Quem contactar?
Tratamento papilomatose
Uma descrição detalhada dos métodos de tratamento da papilomatose, medicamentos usados na terapia medicamentosa (nomes, formas de liberação e métodos de uso) é fornecida nas seguintes publicações:
- Tratamento do papilomavírus humano
- Pomadas para papilomas
- Pomada para condilomas
- Supositórios de HPV - vírus do papiloma humano
- Visão geral dos tratamentos eficazes para condilomas agudos
- Tratamento de verrugas
- Pomadas para verrugas
Os médicos podem prescrever cursos de vários procedimentos de fisioterapia, por exemplo, a ozonioterapia é usada para papilomatose da laringe, cavidade oral, vagina do útero (em insuflações) ou para papilomatose na pele exposta (na forma de aplicações).
Remédios populares também são usados para tratar o papilomavírus humano. Por exemplo, recomenda-se aplicar suco de celandine ou alho, pasta de bicarbonato de sódio, etc. em papilomas e condilomas. Você também pode usar extrato de aloe vera para papilomatose, pois as substâncias biologicamente ativas contidas na aloe vera têm efeitos antioxidantes, anti-inflamatórios e cicatrizantes.
O tratamento cirúrgico é realizado para remover radicalmente papilomas, condilomas e verrugas. Além da cirurgia excisional (com instrumentos tradicionais), a remoção de condilomas agudos é realizada por eletrocoagulação, cirurgia por ondas de rádio, destruição por laser ou nitrogênio líquido.
Existe uma vacina contra papilomatose, Cervarix, para proteger contra os genótipos 16 e 18 do HPV. A vacina Gardasil-4 protege contra os tipos 16, 18, 6 e 11 do HPV, e a Gardasil-9 pode proteger contra os tipos 6, 11, 16, 18, 31, 33, 45, 52 e 58 do papilomavírus. Para meninas e mulheres, a vacinação contra o papilomavírus humano pode ser administrada dos 9 aos 45 anos, e para meninos e homens dos 9 aos 26 anos.

