Médico especialista do artigo
Novas publicações
HPV tipo 18: estrutura, patogénese, prognóstico
Última revisão: 03.07.2025

Todo o conteúdo do iLive é medicamente revisado ou verificado pelos fatos para garantir o máximo de precisão factual possível.
Temos diretrizes rigorosas de fornecimento e vinculamos apenas sites de mídia respeitáveis, instituições de pesquisa acadêmica e, sempre que possível, estudos médicos revisados por pares. Observe que os números entre parênteses ([1], [2], etc.) são links clicáveis para esses estudos.
Se você achar que algum dos nossos conteúdos é impreciso, desatualizado ou questionável, selecione-o e pressione Ctrl + Enter.
O aparecimento de verrugas e papilomas no corpo está associado à penetração do vírus papilomatoso no organismo. No entanto, nem todos sabem que neoplasias relativamente inofensivas na pele não são a única manifestação desse vírus nada seguro. Afinal, o que se une sob o nome de papilomavírus humano (HPV) é uma grande variedade de tipos de infecção que causam diversas doenças, incluindo câncer, com seus sintomas característicos. Os tipos 18 e 16 do HPV são considerados especialmente perigosos. E só podemos desejar que nossos leitores nunca os conheçam de perto.
Estrutura HPV tipo 18
Quando os cientistas, após uma longa busca pela verdade, finalmente conseguiram identificar uma forma de vida como os vírus, não se surpreenderam que essas micropartículas tenham permanecido despercebidas por tanto tempo. Seu pequeno tamanho (até 500 nm) permitiu que passassem por diversos filtros. E mesmo a semeadura em um ambiente favorável não produziu resultados, pois se descobriu que os vírus não conseguem se reproduzir fora de uma célula viva.
Os vírus são uma forma não celular de matéria viva. Embora seja muito difícil avaliar o quanto essa matéria é viva, eles possuem dimensões microscópicas e a capacidade de penetrar em uma célula viva. Os vírus são ativos apenas dentro do corpo humano ou de outros organismos vivos, incluindo bactérias (as bactérias possuem seus próprios vírus que causam doenças e a morte de microrganismos; são chamados bacteriófagos e são usados para fins medicinais). No ambiente ao nosso redor, os vírus são inativos e não mostram sinais de vida.
O papilomavírus afeta principalmente mamíferos, que são mais adequados do que outros seres vivos para a introdução e sobrevivência de partículas virais chamadas vírions. A pele e, especialmente, a delicada membrana mucosa de uma pessoa são facilmente permeáveis aos vírions do HPV, razão pela qual existe uma alta porcentagem de portadores do vírus entre as pessoas. Além disso, trata-se de pessoas de diferentes idades, pois mesmo um recém-nascido pode contrair a infecção pelo papilomavírus ao se movimentar pelo trato genital da mãe, caso haja condilomas pontiagudos na membrana mucosa do útero ou da vagina.
O HPV 18 é um dos 18 tipos de papilomavírus com alto risco de desenvolver câncer. Seus vírions têm formato redondo e tamanho muito pequeno (não mais que 30 nanômetros). Em tamanho, eles se aproximam de grandes moléculas de proteína.
Normalmente, as células vivas, incluindo as bacterianas, possuem dois tipos de ácidos nucleicos (DNA e RNA) em sua estrutura, que carregam informações genéticas sobre propriedades hereditárias. Os vírus contêm apenas um tipo de NC. O papilomavírus pertence à classe dos vírus que contêm DNA.
O genoma do HPV é representado como uma molécula de DNA em anel, composta por duas cadeias, envolta por uma cápsula proteica (capsídeo). Esta é a partícula mais simples, que não possui troca de energia própria e não é capaz de sintetizar proteínas. A única coisa que ela consegue fazer é penetrar no corpo de um ser vivo, entrando acidentalmente na pele, e se fixar à célula hospedeira, alimentando-se de sua energia e destruindo-a gradualmente.
O genoma do papilomavírus humano codifica dois tipos de proteínas:
- precoces (caracterizam-se por funções regulatórias e reprodutivas; no HPV 18, essas mesmas proteínas têm efeito cancerígeno e provocam degeneração maligna das células hospedeiras),
- tarde (essas são as proteínas que formam a membrana do vírion).
O corpo humano é uma estrutura complexa que oferece proteção contra diversos processos patológicos. Assim, o crescimento e a reprodução das células são controlados por certos genes. As proteínas iniciais E6 e E7 do vírion HPV 18 destroem genes que impedem o desenvolvimento do processo tumoral em um organismo vivo.
Os vírions não penetram profundamente. Eles parasitam as camadas internas da pele e da membrana mucosa, afetando os queratinócitos jovens e maduros da epiderme. Até que a partícula viral penetre na célula, ela não é capaz de se reproduzir; seu comportamento é idêntico ao observado enquanto o vírion está fora do organismo vivo. Mas, ao penetrar em uma célula viva, que se torna uma fonte de nutrição e energia para o vírion, ele descarta sua capa proteica e se integra ao genoma da célula, alterando suas propriedades. Ou seja, a informação codificada no NC do vírion torna-se a própria informação genética da célula. E essa informação, nos tipos de HPV altamente oncogênicos, tem natureza destrutiva, estimulando a divisão celular constante, que o sistema imunológico não é mais capaz de controlar.
Em uma célula infectada por um vírus, novos DNA e capsídeos são sintetizados e combinados em novos vírions totalmente formados com as mesmas propriedades. Os novos vírions capturam outras células, alterando sua informação genética, assim como seus ancestrais.
Ciclo de vida HPV tipo 18
O ciclo de vida do papilomavírus está ligado aos estágios de desenvolvimento das principais células da epiderme – os queratinócitos. É mais fácil para o vírion penetrar em uma célula jovem durante sua divisão ativa. Essas células estão localizadas perto da membrana basal, abaixo da epiderme (sob suas camadas superiores). Mas, à medida que amadurecem, os queratinócitos jovens infectados com o vírus sobem mais alto, onde novos vírions são formados.
O período de incubação do HPV 18, que causa verrugas anogenitais, pode durar de 1 a 4 meses ou mais. Isso significa que uma pessoa infectada com o vírus não suspeitará que o carrega por várias semanas ou meses antes que os primeiros sintomas da doença apareçam. Mas mesmo o aparecimento de verrugas não indica câncer. Levará vários anos para que um tumor benigno causado pelo vírus se transforme em maligno.
É muito difícil prever quando isso acontecerá, pois tudo depende do sistema imunológico humano e de sua capacidade de suprimir o crescimento celular. Em alguns pacientes, a malignidade das células pode ser detectada já 5 anos após a infecção, enquanto em outros levará de 25 a 30 anos, e em outros, o corpo será capaz de lidar com o vírus e removê-lo durante esse período, como acontece com vírus de baixa oncogenicidade (geralmente, em um ano, quase todos esses vírions morrem naturalmente).
Patogênese
Hoje, são conhecidos mais de cem tipos de infecção por papilomavírus. Cerca de 80 deles causam diversas doenças em humanos. Mas nem todos são igualmente perigosos, portanto, em virologia, os tipos de HPV são divididos em alta e baixa oncogenia. Antes do HPV tipo 16, tudo era mais ou menos tranquilo, pois dos tipos 1 a 15, os vírus causavam apenas verrugas no corpo. É verdade que os tipos 6, 11 e 13 também são responsáveis pelo aparecimento de verrugas genitais na membrana mucosa dos órgãos genitais internos em mulheres, mas não representam um perigo específico.
Mas a partir do HPV tipo 16, surgem vírus problemáticos com alto risco de desenvolver patologias oncológicas. Todos os vírus subsequentes representam uma ameaça à oncologia. Além dos tipos 16, 18, 31, 33, 39, 45 e alguns outros são considerados altamente oncogênicos (18 tipos no total).
Como podemos ver, esta lista também inclui o papilomavírus humano tipo 18 que nos interessa. Além disso, é o HPV 18, de alto risco oncogênico, juntamente com o HPV 16, que mais frequentemente aparece em prontuários ginecológicos como agente causador do câncer cervical.
HPV 18 e Câncer
Existem cerca de 40 tipos de infecção por papilomavírus que afetam os órgãos urogenitais, causando o aparecimento de condilomas pontiagudos e planos na membrana mucosa. Mas, dependendo do tipo de patógeno, essas neoplasias podem ser um simples defeito estético ou um tumor cancerígeno.
Condilomas pontiagudos são crescimentos convexos na pele em forma de papilas, cuja cor pode ser quase indistinguível da cor da pele ou ser um pouco mais clara. Quando infectados pelo vírus, tanto condilomas únicos quanto múltiplos, compostos por vários crescimentos próximos, podem ser observados nas membranas mucosas. Essas neoplasias podem ser encontradas na região anal e no períneo, bem como na membrana mucosa dos órgãos genitais internos em mulheres.
Esses crescimentos são altamente contagiosos. Com essas "papilas", o risco de transmissão do vírus se aproxima de 100%. Como o HPV é transmitido? O papilomavírus humano (HPV) é considerado uma das infecções urogenitais mais comuns. A infecção geralmente ocorre durante a relação sexual, mas a transmissão por contato também é possível ao tocar a área afetada.
A presença de condilomas pontiagudos não significa que uma pessoa possa ter câncer. São neoplasias de média oncogenicidade, que raramente levam à oncologia. Mas o aparecimento de condilomas planos, localizados rente à superfície da mucosa circundante, já representa um risco real de uma doença mortal.
Condilomas planos são um fenômeno mais raro, encontrados principalmente na vagina e no colo do útero em mulheres. Os médicos atribuem o aparecimento dessas neoplasias a tipos altamente oncogênicos do vírus, incluindo o HPV 18.
O aparecimento de condilomas nos genitais de mulheres e homens ainda não indica câncer. E mesmo uma predisposição à oncologia é revelada em laboratório, quando o tipo de vírus é determinado. Por exemplo, a detecção do HPV tipo 6, 43 ou 11 não causará ao médico nenhuma preocupação específica quanto à saúde do paciente, embora ele sugira a remoção dos crescimentos na membrana mucosa, por precaução. Outra questão é se o exame mostrar a presença do HPV tipo 18.
O que há de tão perigoso no HPV 18? Já dissemos que esse tipo de papilomavírus humano é classificado como altamente oncogênico. Além disso, é uma infecção bastante comum que pode se alojar no corpo por muito tempo, destruindo células saudáveis, alterando sua informação genética e levando-as à reprodução descontrolada.
Segundo diversos dados, de 70 a 90% dos habitantes do planeta são portadores de vários tipos de infecção pelo papilomavírus. Entre as mulheres diagnosticadas com câncer de útero, 2/3 eram portadoras dos vírus dos tipos 18 e 16, o que indica que esses tipos de HPV são os mais perigosos.
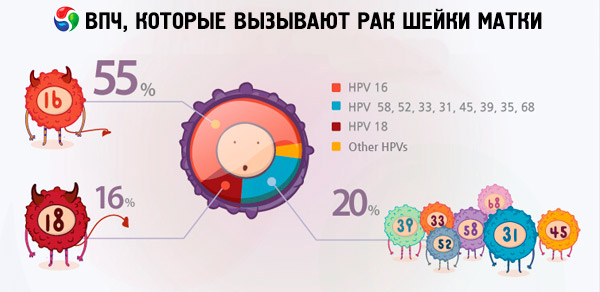
São os tipos 18 e 16 do HPV que frequentemente causam o desenvolvimento de tumores cancerígenos em contextos de doenças que não causam tais complicações em pessoas sem o vírus. Por exemplo, erosão ou displasia do colo do útero podem evoluir inesperadamente para câncer cervical precisamente devido aos tipos 16 e 18 do HPV. Mulheres que não foram diagnosticadas com tipos altamente oncogênicos do papilomavírus podem conviver com essas patologias por muitos anos sem qualquer risco particular à vida.
Mas que tipo de parasitas são esses que não só vivem às custas dos humanos, como também os matam gradualmente? Vamos tentar analisar o vírus do papiloma de um ponto de vista biológico.
 [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
Complicações e consequências
O papilomavírus humano (HPV) é uma das infecções urogenitais mais comuns. Mas, até que a doença apresente sintomas externos, é impossível detectá-la sem exames específicos. É impossível dizer que isso é ruim, pois, até que não haja manifestações, é muito cedo para tirar conclusões sobre as possíveis consequências. Existe a possibilidade de a doença não se manifestar, o que significa que seu tratamento será inútil, pois mesmo os papilomas que aparecem no corpo e nas mucosas podem desaparecer sem deixar vestígios após algum tempo.
Leia também:
Diagnósticos
Quando os sintomas já apareceram e o paciente consulta um médico sobre eles ou em relação a outro problema, um ginecologista ou urologista certamente prestará atenção ao aparecimento de crescimentos em locais incomuns, como os genitais e o ânus, durante um exame físico. Se tais neoplasias aparecerem na boca (laringe e cordas vocais), sua ocorrência também pode interessar a um terapeuta ou otorrinolaringologista.
Ao examinar mulheres, a suspeita do vírus do papiloma pode surgir quando são detectadas erosão cervical (especialmente se não tiver sido tratada por um longo período), processos hiperplásicos na entrada do canal cervical e formações císticas que estão aumentando ativamente de tamanho. Nos homens, o urologista ou andrologista prestará atenção ao aparecimento de manchas e placas na região da cabeça e do corpo do pênis do paciente.
O exame físico da área afetada permite suspeitar (com precisão suficiente) de infecção por papilomavírus. No entanto, o médico não consegue determinar visualmente qual cepa do vírus causou o aparecimento de sintomas externos específicos. Geralmente, no HPV tipo 18 ou 16, aparecem condilomas planos na mucosa, mas, na maioria dos casos, várias cepas do vírus são detectadas simultaneamente em um paciente, o que significa que condilomas pontiagudos (únicos ou múltiplos) e verrugas anogenitais também podem aparecer na mucosa.
Nessas condições, é muito difícil determinar quais tipos de vírus um determinado paciente possui. Mas isso deve ser feito, pois, além de cepas seguras de baixa oncogenicidade, também podem ser detectados tipos com oncogenicidade média ou alta, que podem transformar uma neoplasia inofensiva em um tumor cancerígeno.
O diagnóstico do HPV não se limita apenas ao exame externo. Para detectar o vírus no corpo e determinar seu tipo, são realizados os seguintes procedimentos:
- Estudo dos tecidos da membrana mucosa dos órgãos genitais internos utilizando um microscópio especial (colposcopia). Este método permite examinar cuidadosamente as lesões e identificar não apenas condilomas pontiagudos (geralmente visíveis a olho nu), mas também planos. Utilizando a colposcopia, os médicos podem estudar cuidadosamente os tecidos com processos displásicos e sua reação a reagentes especiais (teste de Schiller): solução de Lugol ou vinagre (solução aquosa a 3%). Na presença de células malignas, a área afetada adquire uma coloração esbranquiçada.
- Microscopia de esfregaço (exame citológico de biomaterial retirado da superfície da mucosa vaginal, canal cervical ou uretra). A citologia, no caso de infecção por papilomavírus, não desempenha um papel decisivo no diagnóstico da doença. No entanto, permite identificar células alteradas (coilócitos e disqueratócitos) e avaliar o grau de desenvolvimento do processo maligno com base em seu número.
- O exame histológico também é uma microscopia tecidual, mas o biomaterial não é mais muco, mas sim um pequeno fragmento da epiderme afetada e de tecidos mais profundos, obtido durante um exame ginecológico ou urológico (biópsia). Essa análise é realizada se a citologia apresentar um resultado questionável ou positivo. Este é o método mais preciso para detectar doenças oncológicas.
- Exame de sangue para anticorpos. Este teste é indicativo mesmo quando ainda não há manifestações externas de uma infecção viral, mas o vírus já entrou no corpo humano e pode circular por via hematogênica (pelo sangue). O teste permite identificar o papilomavírus humano, mas não pode determinar o grau de infecção (indicadores quantitativos de vírions) e o tipo de vírus diretamente com 100% de precisão.
- Exame Papanicolau. Este exame é relevante não apenas para mulheres com suspeita de câncer cervical, mas também para a detecção do HPV 18 em homens. Assim como os focos de displasia, as neoplasias no pênis são lubrificadas com uma solução de ácido acético a 3%. Um teste positivo para HPV 18 mostrará a rede vascular correta na área de aplicação do reagente.
- Teste de HPV Digene ou método de captura híbrida. Uma técnica inovadora que permite diferenciar cepas altamente oncogênicas do papilomavírus humano (VPH) de cepas pouco oncogênicas. São realizados dois testes. Um (395) identifica os tipos de HPV pouco oncogênicos e o outro (394) identifica os tipos de HPV altamente oncogênicos, incluindo os HPV 18 e 16.
Geralmente esse estudo é realizado em combinação com uma análise citológica do esfregaço.
- A análise por PCR (reação em cadeia da polimerase, teste de PCR) não é um método novo e amplamente comprovado para detectar tipos altamente oncogênicos do papilomavírus humano: HPV 18, 16, 31, 33, 56, etc., permitindo a detecção de doenças perigosas já em estágios iniciais. Como biomaterial, utiliza-se um esfregaço de membrana mucosa, menos frequentemente sangue ou urina.
Atualmente, o teste de PCR é a análise mais popular e precisa que permite isolar o DNA do vírus. Ele determina não apenas o tipo e a espécie do vírus, mas também sua quantidade.
A estrutura do teste PCR distingue entre:
- PCR HPV 16 e 18 qualitativo (determinação de cepas altamente oncogênicas do vírus)
- PCR do HPV com genotipagem (determinação do genótipo do vírus, necessária para um tratamento eficaz, levando em consideração a resistência da cepa identificada aos medicamentos),
- PCR quantitativa do HPV 18 (determinação do grau de infecção ou do número de vírions) e algumas outras opções de pesquisa, incluindo as combinadas.
Um tipo qualitativo de pesquisa permite determinar apenas a presença de uma determinada cepa do vírus no corpo. A decodificação dos resultados para HPV 18 ou outro tipo de vírus conterá uma das seguintes palavras: "positivo" ou "negativo". Por exemplo, HPV 16 18 positivo (+), se fragmentos de DNA do vírus foram detectados no biomaterial, ou HPV 16 18 negativo (-), se nenhum foi detectado.
Para determinar a gravidade da situação ao identificar cepas altamente oncogênicas do vírus, é necessário realizar uma análise quantitativa adicional. Aqui, tudo dependerá da imunidade da pessoa (tanto geral quanto local). Quanto mais fraco o sistema imunológico, maior será o número de vírions detectados no biomaterial.
O analisador durante o teste de PCR permite detectar mais de 0,3 cópias de DNA do HPV por ml, o que é considerado a norma para o HPV 18, uma vez que um número menor de cópias não tem mais significado clínico e não é capaz de causar patologias graves.
A detecção de uma quantidade mínima de DNA do vírus do papiloma, por si só, indica boa imunidade. Mas também é possível que a infecção tenha ocorrido recentemente (neste caso, o resultado da PCR será considerado duvidoso), portanto, após algum tempo, por recomendação médica, vale a pena repetir o teste.
Quando se trata de câncer cervical, os tipos mais comuns de infecção pelo papilomavírus que aparecem em resultados de pesquisas são os tipos 16 e 18. Qual é a diferença entre o HPV 16 e o HPV 18, visto que ambos os tipos são considerados altamente oncogênicos e são responsabilizados pelo desenvolvimento do câncer cervical? É importante ressaltar que o grau de oncogenicidade dessas cepas do vírus não é o mesmo. De acordo com algumas fontes da internet, o HPV 16 é considerado o mais perigoso, sendo responsável por 50% dos casos de detecção de câncer, enquanto o HPV 18 é o culpado por essa doença perigosa em apenas 10% dos casos.
No entanto, cientistas estrangeiros, após realizarem diversos estudos, chegaram à conclusão de que o culpado pelo desenvolvimento de adenocarcinomas invasivos (e é esse tipo de câncer cervical que os médicos detectam na maioria das pacientes) na maioria dos casos ainda é o HPV-18, e nos casos em que ambas as cepas do vírus são detectadas, o tipo 18 contribui para a rápida progressão da doença. No caso dos tipos não invasivos de câncer glandular, que afetam não apenas o sistema reprodutor, mas também outros órgãos, o papel principal pertence ao HPV-16.
O aparecimento de processos displásicos precoces no útero durante os estudos, em alguns casos, foi observado mesmo antes da introdução do genoma do HPV 16 na célula, o que indica que a integração desse tipo de vírus nas células de um organismo vivo não é uma condição necessária para o desenvolvimento da doença. O processo patológico começa antes mesmo do aparecimento dos primeiros sinais.
Mas o desenvolvimento de displasia cervical grave de grau 3, frequentemente evoluindo para adenocarcinoma invasivo, na maioria dos casos implicou a integração do HPV 18 e de outros tipos de infecção por papilomavírus, causando processos patológicos no útero (HPV 31, 33, 52b, 58 altamente oncogênicos e HPV 6 e 11 pouco oncogênicos), na célula. Isso é necessário para transferir sua informação genética para ela, informação que posteriormente alterará suas propriedades e a transformará em um tumor cancerígeno.
Mas mesmo a introdução de um vírus altamente oncogênico em uma célula nem sempre causa câncer. Apenas 1 em cada 100 mulheres com displasia é posteriormente diagnosticada com câncer cervical. Tudo depende da duração da presença do vírus no corpo e de sua capacidade de expressar os genes carcinogênicos E6 e E7 (sua introdução no genoma da célula hospedeira e a transferência de informações que causam mutações), da ativação dos mecanismos de transformação do hormônio sexual feminino estradiol em 16α OH esterona e da presença ou ausência de múltiplos danos mutacionais nos cromossomos de uma célula viva. Assim, as doenças oncológicas no contexto da infecção pelo papilomavírus se desenvolvem apenas com a interação simultânea de vários fatores que criam um terreno fértil para o início do processo de degeneração maligna das células.
Prevenção HPV tipo 18
A infecção pelo palilomavírus é um problema que afeta muitas pessoas. E isso é corroborado por recursos relevantes na internet, onde aqueles que foram diagnosticados com tipos altamente oncogênicos do vírus compartilham suas dificuldades e pedem conselhos sobre o que fazer a seguir, como combater esse pequeno parasita que pode causar uma doença terrível.
Pessoas que têm portadores do vírus na família ou entre amigos próximos não estão menos preocupadas. Suas postagens demonstram preocupação com a vida de seus entes queridos, mas, ao mesmo tempo, demonstram preocupação com a saúde deles, pois sabem que o vírus é bastante contagioso. E embora a principal via de transmissão do vírus seja considerada sexual (especialmente na presença de manifestações externas), o que significa que o perigo é principalmente para parceiros sexuais, as pessoas entendem que os vírions do HPV também podem ser encontrados no sangue ou em outros fluidos e secreções fisiológicas do paciente. Isso é o que assusta muitos, forçando-os a limitar a comunicação com o portador do vírus.
Na verdade, o risco de transmissão da infecção por contato é mínimo. Não há evidências precisas de que a via de contato domiciliar seja relevante neste caso, portanto, os médicos não a levam em consideração. No beijo, o vírus só pode ser transmitido se um dos parceiros tiver neoplasias do papilomavírus na garganta, mas mesmo nesse caso, geralmente acaba sendo transmitido por sexo oral. Ou seja, tudo se resume ao contato sexual: oral, vaginal e retal, que pode instalar o vírus no reto.
E, novamente, a presença do vírus no corpo não é um indicador de que uma pessoa se tornará cliente de uma clínica de oncologia. Vale lembrar que, entre as mulheres com HPV 16 ou 18, apenas 1% desenvolve câncer de colo do útero, portanto, você não deve se preocupar muito com a possibilidade de contrair o vírus e pôr fim à sua vida antecipadamente. Depressão e preocupações desnecessárias só podem piorar a situação.
É muito mais lógico visitar regularmente um ginecologista ou dermatovenereologista, fazer o tratamento prescrito por eles e, no futuro, ser mais seletivo na escolha do parceiro sexual.
Quais medidas preventivas podem ser recomendadas para aqueles que não foram diagnosticados com infecção pelo papilomavírus, para que ela não seja detectada no futuro:
- Uma vez por ano, ou melhor ainda, a cada seis meses, você precisa se submeter a um exame com um ginecologista (mulheres) ou urologista/andrologista (homens), mesmo que não haja sintomas da doença. Esse exame é especialmente importante para quem já teve casos de câncer na família, o que indica uma predisposição a eles.
- Recomendamos que você seja mais cuidadoso ao escolher um parceiro sexual. Que seja um, mas um parceiro confiável que não se esquive, em vez de muitos duvidosos. É necessário lembrar que uma pessoa pode nem suspeitar de sua doença, mas já ser uma fonte de perigo, sendo portadora do vírus. Por exemplo, as mulheres não conseguem visualizar a condição da membrana mucosa dos órgãos genitais internos, o que significa que até mesmo o aparecimento de condilomas internos pode passar despercebido por muito tempo. E um homem, mesmo na ausência de manifestações externas, deve entender que, para um parceiro com imunidade enfraquecida, ele ainda é um fator de risco para infecção, pois mesmo um vírion é capaz de reproduzir posteriormente um grande número de clones.
- Se um dos parceiros sexuais tiver HPV 18 ou 16, mas durante a exacerbação da infecção, ele deve limitar as relações sexuais até que os sinais da doença desapareçam. No futuro, recomenda-se o uso de um meio de proteção confiável contra diversas infecções, como o preservativo. Resta saber se o preservativo pode retardar completamente a propagação da infecção, mas o risco de infecção é muito menor, o que também é importante.
- A higiene íntima antes e depois da relação sexual também é considerada uma medida preventiva contra infecções. E isso se aplica não apenas a vírus, mas também a infecções não menos perigosas que causam doenças sexualmente transmissíveis.
- Uma imunidade forte é a principal condição para a saúde do corpo, pois nosso sistema imunológico, se funcionar corretamente, pode nos proteger de diversos infortúnios. E mesmo que tipos altamente oncogênicos de papilomavírus consigam penetrar profundamente nos tecidos do corpo, o sistema imunológico não permitirá que eles se multipliquem e provoquem processos patológicos. Qualquer infecção só pode estar ativa no corpo em um contexto de imunidade reduzida. Isso significa que, antes de tudo, precisamos cuidar da saúde do sistema imunológico.
Nutrição adequada, um estilo de vida saudável e ativo, abandono de maus hábitos, procedimentos de endurecimento, tratamento oportuno de quaisquer doenças para evitar que se tornem crônicas, o que afeta gravemente o sistema imunológico - esta é a chave para uma imunidade forte e prevenção de doenças virais de qualquer etiologia.
- Como o estresse é considerado um forte fator que enfraquece as defesas do corpo, é preciso aprender a reagir corretamente a situações estressantes. Se uma pessoa não consegue lidar com seus sentimentos e emoções sozinha, nunca é demais procurar ajuda de um especialista – um psicólogo, prática que já existe há muito tempo em países estrangeiros, mas ainda não virou moda em nosso país.
- A vacinação é uma das formas mais confiáveis de prevenir muitas infecções. Hoje em dia, muitas vacinas foram inventadas para diversas doenças, e a infecção pelo papilomavírus não é exceção. E se antes a vacina atuava principalmente contra os tipos 6 e 11 do HPV, hoje já existem diversas vacinas que podem prevenir a infecção pelos tipos 16 e 18, altamente oncogênicos do HPV.
Vamos falar mais detalhadamente sobre a vacinação, que deve ser entendida não como uma medida terapêutica, mas sim como uma medida preventiva contra infecções virais. Em países estrangeiros, essa prática já é amplamente difundida. Por exemplo, na Finlândia, a vacinação contra o HPV é considerada obrigatória para todas as meninas a partir dos 10 anos de idade.
Em nosso país, a vacinação é voluntária. Os médicos só podem oferecer essa medida preventiva, e a própria pessoa decide se pode ou não comprar a vacina, cujo custo é a partir de 750 hryvnias.
Hoje, os médicos oferecem aos nossos compatriotas principalmente dois tipos de vacinas que podem prevenir a infecção pelos principais tipos de papilomavírus, que causam o aparecimento de neoplasias na mucosa dos genitais (6, 11, 16 e 18). São elas: a vacina "Gardasil" e sua contraparte mais barata, a "Cervarix".
O esquema preventivo consiste em 3 injeções. O intervalo entre a primeira e a segunda vacinação é de 1 mês. A terceira injeção é aplicada seis meses após a primeira. O procedimento dura cerca de uma hora, durante a qual os médicos aplicam a injeção e observam a reação do paciente. A vacinação de menores de 18 anos é realizada apenas na presença dos pais. Após o esquema completo de vacinação, o paciente permanece protegido por 3 a 6 anos, independentemente da idade.
Os fabricantes de vacinas recomendam iniciar a vacinação aos 9-10 anos de idade, conforme consta nas bulas dos medicamentos. Mas os médicos acreditam que tal medida será relevante para todas as meninas, jovens e mulheres de 9 a 26 anos, bem como para meninos de 9 a 15-17 anos. Se desejarem, homens que se preocupam com a saúde também podem se vacinar ainda jovens (vacina Gardasil). A eficácia de ambas as vacinas é de cerca de 99%.
Vale ressaltar que, se a infecção já estiver presente no corpo, a vacinação não terá qualquer utilidade, pois não afeta o curso da doença. O tratamento de uma infecção viral deve ser realizado com outros medicamentos indicados para esse fim. E a vacinação é uma medida preventiva eficaz.
Mas essa medida tem suas desvantagens. Adolescentes vacinados começam a se sentir invulneráveis, negligenciam medidas contraceptivas básicas (estamos falando de preservativos), não se preocupam muito com a saúde do parceiro sexual, "colecionam" parceiros sexuais, etc., acreditando que não correm perigo. Com o tempo, esse comportamento pode se tornar um hábito, mas a vacina tem duração limitada e os médicos geralmente dão uma garantia de 99% por 3 anos. Além disso, esse comportamento sexual indiscriminado pode levar à infecção pelo papilomavírus.
Previsão
O prognóstico das doenças causadas pela infecção pelo papilomavírus depende de muitos fatores, sendo os principais a predisposição hereditária e o histórico hormonal. Isso é especialmente relevante para mulheres com comprometimento da síntese do hormônio feminino estrogênio e de seu metabolismo. Quanto mais cedo a infecção for detectada, mais fácil será prevenir as consequências desagradáveis e perigosas de sua reprodução.
Mas mesmo que o paciente já tenha desenvolvido sintomas externos da doença, isso não é motivo para pânico. Em primeiro lugar, na ausência de infecção pelo HIV, a doença regride mesmo com o uso de imunomoduladores, especialmente se os condilomas e verrugas anogenitais formados forem tratados previamente. O pior prognóstico é para pessoas com imunodeficiência, pois seu corpo simplesmente não é capaz de combater a infecção, portanto, qualquer doença infecciosa nesses pacientes evolui com complicações.
Em segundo lugar, o aparecimento de condilomas ou o desenvolvimento de processos displásicos no útero em si não indica oncologia. Geralmente, passam-se pelo menos 5 anos antes que uma neoplasia benigna se transforme em maligna. Durante esse período, você pode se submeter com sucesso a mais de um tratamento, o que pode prevenir consequências tão perigosas.
A situação é outra se uma mulher não consultar um médico por 5 a 10 anos após contrair a infecção pelo papilomavírus e a doença progredir. Mas há um ponto importante: o risco do câncer cervical é frequentemente superestimado. Se a doença for detectada no primeiro estágio, a taxa de sobrevivência neste caso é de 90 a 92%, significativamente maior do que a de muitos outros tipos de câncer. No entanto, no terceiro estágio, a probabilidade de sucesso do tratamento já é reduzida em três vezes.
Vale ressaltar que as mulheres (e não os homens) têm tempo para prevenir possíveis complicações do HPV-18. O processo não se desenvolve rapidamente, o que significa que sempre há uma chance de interrompê-lo antes do início de consequências graves. E embora seja muito problemático remover o vírus do corpo, sempre há uma maneira de minimizar seu impacto negativo.
Um pouco de história
Até o final do século XIX, a humanidade estava perdida. Pessoas adoeciam e morriam, mas os médicos não conseguiam entender o que estava causando cada vez mais doenças novas que não podiam ser tratadas com os medicamentos existentes na época. Algumas pessoas morriam de gripe, enquanto estranhas protuberâncias pontiagudas surgiam no corpo de outras. E os médicos não conseguiam responder o que causava essas patologias, pois os exames laboratoriais da época não conseguiam identificar o patógeno.
E um patógeno tão elusivo revelou-se ser o vírus. Essa palavra foi usada para descrever partículas microscópicas, cujo tamanho se revelou cem vezes menor que o de uma célula bacteriana. Elas foram descobertas pelo cientista russo Dmitry Iosifovich Ivanovsky em 1892, embora o nome da nova forma de vida tenha sido dado um pouco mais tarde.
Desde então, avanços na ciência começaram a surgir ativamente, o que no século XX já era chamado de virologia. Foi durante esse século que muitos vírus foram descobertos, os quais se revelaram os agentes causadores da febre amarela, varíola, poliomielite, infecções virais respiratórias agudas e gripe, infecção por HIV, câncer, etc.
Vale ressaltar que a humanidade aprendeu sobre a infecção pelo papilomavírus desde muito antes do século XIX. Referências a condilomas e verrugas podem ser encontradas nas obras de médicos gregos antigos (século I a.C.). Observava-se também que a doença era transmitida sexualmente. Mas o agente causador dos condilomas só foi descoberto duas décadas depois.
Foi somente em meados do século XX que se descobriu que a causa do crescimento de verrugas na pele e nas membranas mucosas era um vírus, quando essas partículas microscópicas foram isoladas de verrugas e, posteriormente, de papilomas que se formavam na membrana mucosa dos genitais. Mas o vírus do papiloma foi isolado pela primeira vez em 1933, graças ao virologista americano Richard Shope.
O desenvolvimento da virologia como ciência mostrou que não existe um, mas vários tipos de HPV. Eles são chamados de HPV 6, HPV 18, HPV 35, HPV 69, etc. Alguns tipos, ao entrarem no corpo humano, criam raízes, mas não se manifestam de forma alguma. Quase todos nós os temos, mas não suspeitamos que sejamos portadores do vírus. Outros tipos podem ser chamados não apenas de parasitas, mas também de inimigos do homem, pois são capazes de causar as doenças mais perigosas.

