Médico especialista do artigo
Novas publicações
Síndrome de Goodpasture: causas, sintomas, diagnóstico, tratamento
Última revisão: 12.07.2025

Todo o conteúdo do iLive é medicamente revisado ou verificado pelos fatos para garantir o máximo de precisão factual possível.
Temos diretrizes rigorosas de fornecimento e vinculamos apenas sites de mídia respeitáveis, instituições de pesquisa acadêmica e, sempre que possível, estudos médicos revisados por pares. Observe que os números entre parênteses ([1], [2], etc.) são links clicáveis para esses estudos.
Se você achar que algum dos nossos conteúdos é impreciso, desatualizado ou questionável, selecione-o e pressione Ctrl + Enter.
A síndrome de Goodpasture é uma síndrome autoimune que envolve hemorragia pulmonar alveolar e glomerulonefrite causada por anticorpos anti-GBM circulantes. A síndrome de Goodpasture se desenvolve mais frequentemente em indivíduos com predisposição genética que fumam cigarros, mas a inalação de hidrocarbonetos e infecções virais do trato respiratório são possíveis fatores adicionais. Os sintomas da síndrome de Goodpasture incluem dispneia, tosse, fadiga, hemoptise e/ou hematúria. A síndrome de Goodpasture é suspeita em pacientes com hemoptise ou hematúria e é confirmada pela presença de anticorpos anti-GBM no sangue. O tratamento da síndrome de Goodpasture inclui plasmaférese, glicocorticoides e imunossupressores, como a ciclofosfamida. O prognóstico é bom se o tratamento for iniciado antes do desenvolvimento de insuficiência respiratória ou renal.
A síndrome de Goodpasture foi descrita pela primeira vez por Goodpasture em 1919. A síndrome de Goodpasture é uma combinação de glomerulonefrite e hemorragia alveolar na presença de anticorpos anti-GBM. A síndrome de Goodpasture se apresenta mais frequentemente como uma combinação de hemorragia alveolar difusa e glomerulonefrite, mas às vezes causa glomerulonefrite isolada (10-20%) ou envolvimento pulmonar (10%). Homens são mais frequentemente afetados do que mulheres.
O que causa a síndrome de Goodpasture?
A causa da doença não foi determinada com precisão. Presume-se uma predisposição genética para a síndrome de Goodpasture, cujo marcador é considerado a presença do HLA-DRW2. Há um ponto de vista sobre o possível papel de uma infecção viral prévia (vírus da hepatite A e outras doenças virais), riscos industriais e medicamentos (principalmente D-penicilamina).
A base da patogênese da síndrome de Goodpasture é a formação de autoanticorpos contra as membranas basais dos capilares glomerulares dos rins e alvéolos. Esses anticorpos pertencem à classe IgG e se ligam aos anticorpos das membranas basais na presença do componente C3 do complemento, com o subsequente desenvolvimento de inflamação imunológica dos rins e alvéolos pulmonares.
Os anticorpos anti-GBM são direcionados contra o domínio não colagenoso (NC-1) da cadeia 3 do colágeno tipo IV, encontrado em maior concentração nas membranas basais dos capilares renais e pulmonares. A exposição a fatores ambientais – tabagismo, infecções respiratórias agudas virais e inalação de suspensões de hidrocarbonetos (mais frequentemente) – e, menos frequentemente, pneumonia, ativa a apresentação de antígenos capilares alveolares a anticorpos circulantes em pessoas com predisposição hereditária (na maioria das vezes, portadoras dos alelos HLA-DRwl5, -DR4 e -DRB1). Os anticorpos anti-GBM circulantes ligam-se às membranas basais, fixam o complemento e induzem uma resposta inflamatória celular, levando ao desenvolvimento de glomerulonefrite e/ou capilarite pulmonar.
Provavelmente, há uma certa semelhança entre os autoantígenos da membrana basal dos capilares glomerulares dos rins e alvéolos. O autoantígeno é formado sob a influência do efeito danoso do fator etiológico. Um fator etiológico desconhecido danifica e modifica a estrutura das membranas basais dos rins e pulmões. A excreção dos produtos de degradação resultantes das membranas basais glomerulares dos rins diminui e diminui quando elas são danificadas, o que naturalmente cria os pré-requisitos para o desenvolvimento de danos autoimunes aos rins e pulmões. Ainda não se sabe completamente qual componente da membrana basal se torna o autoantígeno. Atualmente, presume-se que este seja o componente estrutural interno da membrana basal glomerular do rim, a cadeia α3 do colágeno tipo 4.
Os complexos imunes formados são depositados ao longo das membranas basais dos capilares glomerulares, o que leva ao desenvolvimento de um processo inflamatório imunológico no glomérulo renal (glomerulonefrite) e nos alvéolos (alveolite). As principais células envolvidas no desenvolvimento dessa inflamação imunológica são linfócitos T, monócitos, endotelócitos, leucócitos polimorfonucleares e macrófagos alveolares. A interação entre eles é proporcionada por mediadores moleculares, citocinas (fatores de crescimento - plaquetários, semelhantes à insulina, beta-transformadores; interleucina-1, fator de necrose tumoral, etc.). Metabólitos do ácido araquidônico, radicais livres de oxigênio, enzimas proteolíticas e moléculas adesivas desempenham um papel importante no desenvolvimento da inflamação imunológica.
A ativação dos macrófagos alveolares é de grande importância no desenvolvimento da alveolite na síndrome de Goodpasture. No estado ativado, eles secretam cerca de 40 citocinas. As citocinas do grupo I (quimiotaxinas, leucotrienos, interleucina-8) aumentam o fluxo de leucócitos polimorfonucleares para os pulmões. As citocinas do grupo II (fatores de crescimento – plaquetas, macrófagos) promovem o movimento dos fibroblastos para os pulmões. Os macrófagos alveolares também produzem formas ativas de oxigênio, as proteases, que danificam o tecido pulmonar.
Patomorfologia da síndrome de Goodpasture
As principais manifestações patomorfológicas da síndrome de Goodpasture são:
- Danos predominantes ao leito microcirculatório dos rins e pulmões. Nos pulmões, observa-se um quadro de venulite, arteriolite e capilarite com fenômenos pronunciados de destruição e proliferação; danos aos capilares são observados principalmente nos septos interalveolares, desenvolvendo-se alveolite com exsudato hemorrágico nos alvéolos. A lesão renal é caracterizada pelo desenvolvimento de glomerulonefrite proliferativa extracapilar com subsequente formação de hialinose e fibrose, o que leva ao desenvolvimento de insuficiência renal;
- hemorragias intraalveolares pronunciadas;
- desenvolvimento de hemossiderose pulmonar e pneumosclerose de vários graus de gravidade, como resultado da evolução da alveolite.
Sintomas da síndrome de Goodpasture
A doença frequentemente se apresenta com manifestações clínicas de patologia pulmonar. A hemoptise é o sintoma mais proeminente; no entanto, a hemoptise pode estar ausente na presença de manifestações hemorrágicas, e o paciente pode apresentar apenas alterações infiltrativas na radiografia de tórax ou um infiltrado e dificuldade e/ou insuficiência respiratória. Dispneia (principalmente aos esforços), tosse, mal-estar, diminuição da capacidade de trabalho, dor torácica, febre e perda de peso são comuns. Até 40% dos pacientes apresentam macrohematúria, embora a hemorragia pulmonar possa preceder as manifestações renais em semanas ou anos.
Durante a hemoptise, a falta de ar pode aumentar. Fraqueza e diminuição da capacidade de trabalho também são preocupantes.
Os sintomas da síndrome de Goodpasture variam ao longo do tempo, desde pulmões limpos à ausculta até estertores crepitantes e secos. Alguns pacientes apresentam edema periférico e palidez devido à anemia.
Ao exame, destaca-se palidez cutânea, cianose das mucosas, pastosidade ou inchaço pronunciado da face, diminuição da força muscular e perda de peso. A temperatura corporal geralmente está elevada a níveis febris.
Ao percutir os pulmões, pode ser determinado um encurtamento do som de percussão em focos extensos de hemorragia pulmonar, mas isso é observado raramente; mais frequentemente, não há alterações no som de percussão.
Um sinal auscultatório característico da síndrome de Goodpasture é a sibilância seca e úmida, cujo número aumenta significativamente durante ou após a hemoptise.
Ao examinar o sistema cardiovascular, revela-se hipertensão arterial, possivelmente um aumento na borda de macicez cardíaca relativa à esquerda, bulhas cardíacas abafadas, um sopro sistólico suave e sopro de atrito pericárdico, com o desenvolvimento de insuficiência renal grave. Com dano renal progressivo em contexto de hipertensão arterial significativa, pode ocorrer insuficiência ventricular esquerda aguda com quadro de asma cardíaca e edema pulmonar. Geralmente, essa situação se desenvolve na fase terminal da doença.
Via de regra, a lesão renal manifesta-se mais tardiamente, após certo tempo após o desenvolvimento dos sintomas pulmonares. Os sinais clínicos característicos da patologia renal são hematúria (às vezes macrohematúria), insuficiência renal de progressão rápida, oligúria e hipertensão arterial.
Em 10-15% dos casos, a síndrome de Goodpasture começa com sinais clínicos de patologia renal - aparece o quadro clínico de glomerulonefrite (oligúria, edema, hipertensão arterial, palidez pronunciada) e, em seguida, surgem sintomas de lesão pulmonar. Muitos pacientes podem apresentar mialgia e artralgia.
Independentemente das variantes de início, a síndrome de Goodpasture é, na maioria dos casos, grave, com progressão constante da doença e desenvolvimento de insuficiência pulmonar e renal grave. A expectativa de vida dos pacientes, desde o início da doença, varia de vários meses a 1 a 3 anos. Na maioria das vezes, os pacientes morrem de uremia ou hemorragia pulmonar.
O que está incomodando você?
Diagnóstico da síndrome de Goodpasture
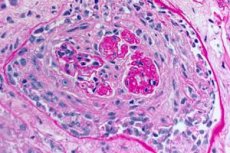
O diagnóstico da síndrome de Goodpasture requer a detecção de anticorpos séricos anti-GBM por imunofluorescência indireta ou, quando disponível, por ensaio imunoenzimático (ELISA) direto com NC-1 a3 humano recombinante. Outros testes sorológicos, como o teste de anticorpo antinuclear (ANA), são usados para detectar LES e o título de antiestreptolisina-O para detectar glomerulonefrite pós-estreptocócica, que pode ser a causa de muitos casos de síndrome pulmonar-renal. O ANCA é positivo (em amostras periféricas) em 25% dos casos de síndrome de Goodpasture. A biópsia renal pode ser indicada se houver glomerulonefrite (hematúria, proteinúria, sedimento de hemácias na urinálise e/ou insuficiência renal). A glomerulonefrite necrosante segmentar e focal de progressão rápida com curso progressivo é encontrada na biópsia na síndrome de Goodpasture e em todas as outras causas de síndrome pulmonar-renal. A coloração por imunofluorescência do tecido renal ou pulmonar revela classicamente deposição linear de IgG ao longo dos capilares glomerulares ou alveolares. Também é observada em casos de diabetes renal e glomerulonefrite fibrilar, uma doença rara que causa síndrome pulmonar-renal, mas a detecção de anticorpos contra GBM nessas doenças é inespecífica.
Testes de função pulmonar e lavado broncoalveolar não são diagnósticos da síndrome de Goodpasture, mas podem ser usados para confirmar a presença de hemorragia alveolar difusa em pacientes com glomerulonefrite e infiltrados pulmonares, mas sem hemoptise. O fluido de lavagem que permanece hemorrágico após múltiplas lavagens pode confirmar a síndrome hemorrágica difusa, especialmente se houver diminuição concomitante do hematócrito.
 [ 3 ]
[ 3 ]
Diagnóstico laboratorial da síndrome de Goodpasture
- Análise sanguínea geral. Os sinais característicos são anemia hipocrômica por deficiência de ferro, hipocromia, anisocitose e poiquilocitose de eritrócitos. Leucocitose, desvio à esquerda da fórmula leucocitária e aumento significativo da VHS também são observados.
- Análise geral da urina. Proteínas (o grau de proteinúria pode ser significativo), cilindros (granulares, hialinos, eritrocitários), eritrócitos (pode ocorrer macrohematúria) são encontrados na urina. À medida que a insuficiência renal crônica progride, a densidade relativa da urina diminui e ocorre iso-hipostenúria no teste de Zimnitsky.
- Exame bioquímico de sangue. Aumento dos níveis sanguíneos de ureia, creatinina, haptoglobina, seromucoides, α2 e gamaglobulinas, e diminuição do teor de ferro.
- Estudos imunológicos. Pode ser detectada uma diminuição no número de supressores de linfócitos T e imunocomplexos circulantes. Anticorpos contra a membrana basal dos capilares glomerulares e alveolares são detectados por imunofluorescência indireta ou métodos radioimunológicos.
- Análise do escarro. O escarro contém muitos eritrócitos, hemossiderina e siderófagos são detectados.
Diagnóstico instrumental da síndrome de Goodpasture
- Exame radiográfico dos pulmões. Os sinais radiográficos característicos são infiltrados pulmonares na região da raiz do pulmão, espalhando-se para as partes inferior e média dos pulmões, bem como infiltrados progressivos, simétricos e bilaterais em forma de nuvem.
- Estudo da função da respiração externa. A espirometria revela um tipo restritivo de insuficiência respiratória (diminuição da capacidade vital); à medida que a doença progride, surge um tipo obstrutivo de insuficiência respiratória (diminuição do VEF1, índice de Tiffeneau).
- ECG. Sinais de distrofia miocárdica grave de origem anêmica e hipóxica são revelados (redução da amplitude das ondas T e do intervalo ST em muitas derivações, mais frequentemente nas derivações torácicas esquerdas). Na hipertensão arterial grave, surgem sinais de hipertrofia miocárdica do ventrículo esquerdo.
- A análise dos gases sanguíneos revela hipoxemia arterial.
- Exame de biópsias pulmonares e renais. Uma biópsia do tecido pulmonar (biópsia aberta) e dos rins é realizada para a verificação final do diagnóstico, caso seja impossível diagnosticar a doença com precisão por métodos não invasivos. São realizados exames histológicos e imunológicos das biópsias. Os seguintes sinais são característicos da síndrome de Goodpasture:
- a presença de sinais morfológicos de glomerulonefrite (na maioria das vezes extracapilar), alveolite hemorrágica, hemossiderose e fibrose intersticial;
- detecção de depósitos lineares de IgG e componente C3 do complemento nas membranas basais dos alvéolos pulmonares e glomérulos renais usando o método de imunofluorescência.
Critérios diagnósticos para a síndrome de Goodpasture
Ao fazer um diagnóstico da síndrome de Goodpasture, é aconselhável usar os seguintes critérios.
- Uma combinação de patologia pulmonar e patologia renal, ou seja, hemoptise (frequentemente hemorragia pulmonar), falta de ar e sintomas de glomerulonefrite.
- Curso progressivamente constante da doença com desenvolvimento de insuficiência respiratória e renal.
- Desenvolvimento de anemia ferropriva.
- Detecção durante exame radiográfico dos pulmões de múltiplos infiltrados bilaterais em forma de nuvem contra o fundo de deformação reticular do padrão pulmonar.
- Detecção no sangue de altos títulos de anticorpos circulantes contra a membrana basal dos glomérulos e alvéolos renais.
- Detecção de depósitos lineares de IgG e componente C3 do complemento nas membranas basais dos capilares glomerulares e alveolares.
- Ausência de outras manifestações sistêmicas (exceto pulmonares e renais).
Diagnóstico diferencial da síndrome de Goodpasture
A síndrome de Goodpasture deve ser diferenciada de diversas doenças que se manifestam por hemoptise ou hemorragia pulmonar. É necessário excluir doenças oncológicas dos brônquios e pulmões, tuberculose, abscessos pulmonares, bronquiectasias, doenças cardíacas e vasculares (que levam à congestão e hipertensão na circulação pulmonar), vasculite sistêmica e diátese hemorrágica.
Programa de Triagem da Síndrome de Goodpasture
- Exames gerais de sangue e urina.
- Exame bioquímico de sangue: determinação de proteínas totais e frações proteicas, creatinina e ureia, transaminases, seromucoide, haptoglobina, fibrina, ferro.
- Análise de escarro: exame citológico, determinação de siderófagos.
- Estudos imunológicos: determinação do conteúdo de linfócitos B e T, subpopulações de linfócitos T, imunoglobulinas, complexos imunes circulantes, anticorpos para as membranas basais dos glomérulos dos rins e alvéolos.
- Exame de raio X dos pulmões.
- ECG.
- Espirometria.
- Exame de biópsias de pulmão e rim.
Quais testes são necessários?
Tratamento da síndrome de Goodpasture
O tratamento da síndrome de Goodpasture inclui troca de plasma diária ou em dias alternados por 2 a 3 semanas (troca de plasma de 4 L) para remover anticorpos anti-GBM, combinados com glicocorticoides intravenosos (geralmente metilprednisolona 1 g por pelo menos 20 minutos em dias alternados, 3 vezes com prednisolona 1 mg/kg de peso corporal diariamente) e ciclofosfamida (2 mg/kg uma vez ao dia) por 6 a 12 meses para prevenir a formação de novos anticorpos. A terapia pode ser reduzida gradualmente quando as funções pulmonar e renal param de melhorar. A mortalidade a longo prazo está relacionada ao grau de comprometimento renal no início da doença; pacientes que necessitam de diálise precocemente e aqueles com mais de 50% de néfrons crescentes na biópsia têm tempos de sobrevida de menos de 2 anos e frequentemente necessitam de diálise, a menos que o transplante renal seja considerado. A hemoptise pode ser um bom sinal prognóstico porque leva à detecção mais precoce da doença; a minoria de pacientes que são ANCA-positivos respondem melhor ao tratamento para a síndrome de Goodpasture. A recorrência ocorre em uma pequena porcentagem de casos e está associada ao tabagismo contínuo e à infecção do trato respiratório. Em pacientes com doença renal terminal submetidos a transplante renal, a doença pode recorrer no enxerto.
Qual é o prognóstico da síndrome de Goodpasture?
A síndrome de Goodpasture geralmente progride rapidamente e pode ser fatal, a menos que seja diagnosticada e tratada prontamente; o prognóstico é bom quando o tratamento é iniciado antes que se desenvolva insuficiência respiratória ou renal.
A sobrevivência imediata no momento da hemorragia pulmonar e da insuficiência respiratória está associada à garantia da permeabilidade das vias aéreas; a intubação endotraqueal e a ventilação mecânica são recomendadas para pacientes com níveis limítrofes de gases no sangue arterial e insuficiência respiratória iminente.

