Médico especialista do artigo
Novas publicações
Exame dos nervos cranianos. Par II: nervo ótico (n. opticus)
Última revisão: 07.07.2025

Todo o conteúdo do iLive é medicamente revisado ou verificado pelos fatos para garantir o máximo de precisão factual possível.
Temos diretrizes rigorosas de fornecimento e vinculamos apenas sites de mídia respeitáveis, instituições de pesquisa acadêmica e, sempre que possível, estudos médicos revisados por pares. Observe que os números entre parênteses ([1], [2], etc.) são links clicáveis para esses estudos.
Se você achar que algum dos nossos conteúdos é impreciso, desatualizado ou questionável, selecione-o e pressione Ctrl + Enter.
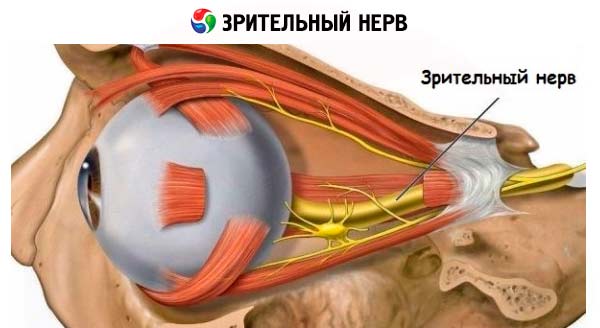
O nervo óptico conduz impulsos visuais da retina do olho para o córtex do lobo occipital.
Ao coletar a anamnese, é determinado se o paciente apresenta alguma alteração na visão. Alterações na acuidade visual (de longe ou de perto) são de responsabilidade do oftalmologista. Em caso de episódios transitórios de visão turva, campo visual limitado, fotópsias ou alucinações visuais complexas, é necessário um exame detalhado de todo o analisador visual. A causa mais comum de deficiência visual transitória é a enxaqueca com aura visual. Os distúrbios visuais são mais frequentemente representados por flashes de luz ou ziguezagues brilhantes (fotópsias), cintilação, perda de uma parte ou de todo o campo visual. A aura visual da enxaqueca se desenvolve de 0,5 a 1 hora (ou menos) antes da crise de cefaleia e dura em média de 10 a 30 minutos (não mais de 1 hora). A cefaleia com enxaqueca ocorre no máximo 60 minutos após o término da aura. Alucinações visuais como fotópsias (flashes, faíscas, ziguezagues) podem representar a aura de uma crise epilética na presença de um foco patológico irritando o córtex na área do sulco calcarino.
Acuidade visual e seu estudo
A acuidade visual é determinada por oftalmologistas. Para avaliar a acuidade visual à distância, são utilizadas tabelas especiais com círculos, letras e números. A tabela padrão usada na Ucrânia contém de 10 a 12 fileiras de sinais (optótipos), cujos tamanhos diminuem de cima para baixo em uma progressão aritmética. A visão é examinada a uma distância de 5 m; a mesa deve estar bem iluminada. A norma (acuidade visual 1) é aquela na qual o sujeito é capaz de distinguir os optótipos da 10ª linha (contando de cima para baixo) a essa distância. Se o sujeito for capaz de distinguir os sinais da 9ª linha, sua acuidade visual é 0,9, da 8ª linha - 0,8, e assim por diante. Em outras palavras, a leitura de cada linha subsequente de cima para baixo indica um aumento na acuidade visual em 0,1. A acuidade visual de perto é verificada usando outras tabelas especiais ou pedindo ao paciente para ler um texto de jornal (normalmente, pequenas letras de jornal podem ser distinguidas a uma distância de 80 cm). Se a acuidade visual for tão ruim que o paciente não consiga ler nada a qualquer distância, eles se limitam a contar os dedos (a mão do médico é posicionada no nível dos olhos do paciente). Se isso também for impossível, o paciente é solicitado a determinar se está em um quarto escuro ou iluminado. A acuidade visual reduzida ( ambliopia ) ou cegueira completa (amaurose) ocorre quando a retina ou o nervo óptico são danificados. Com essa cegueira, a reação direta da pupila à luz desaparece (devido à interrupção da parte aferente do arco reflexo pupilar), mas a reação da pupila em resposta à iluminação do olho saudável permanece intacta (a parte eferente do arco reflexo pupilar, representada pelas fibras do terceiro nervo craniano, permanece intacta). Perda de visão lentamente progressiva é observada quando o nervo óptico ou quiasma é comprimido por um tumor.
Sinais de violações
A perda transitória de curto prazo da visão em um olho (cegueira monocular transitória, ou amaurose fugaz – do latim "fugaz") pode ser causada por uma interrupção transitória do suprimento sanguíneo para a retina. É descrita pelo paciente como uma "cortina caindo de cima para baixo" quando ocorre e como uma "cortina subindo" quando se inverte. A visão geralmente é restaurada em segundos ou minutos. A redução aguda e progressiva da visão ao longo de 3 a 4 dias, restaurada em poucos dias a semanas e frequentemente acompanhada de dor ocular, é característica da neurite retrobulbar. A perda súbita e persistente da visão ocorre com fraturas dos ossos da fossa craniana anterior na área do canal óptico; com lesões vasculares do nervo óptico e arterite temporal. Quando a zona de bifurcação da artéria basilar é bloqueada e um infarto bilateral dos lobos occipitais se desenvolve com danos aos centros visuais primários de ambos os hemisférios cerebrais, ocorre a visão "tubular" ou cegueira cortical. A visão "tubular" é causada por hemianopsia bilateral com preservação da visão central (macular) em ambos os olhos. A preservação da visão em um campo visual central estreito é explicada pelo fato de a zona de projeção macular no polo do lobo occipital ser suprida por sangue de várias bacias arteriais e, em caso de infarto dos lobos occipitais, na maioria das vezes permanece intacta. A acuidade visual nesses pacientes é ligeiramente reduzida, mas eles se comportam como se fossem cegos. A cegueira "cortical" ocorre em caso de insuficiência de anastomoses entre os ramos corticais das artérias cerebrais média e posterior nas áreas do córtex occipital responsáveis pela visão central (macular). A cegueira cortical é caracterizada pela preservação das reações pupilares à luz, uma vez que as vias visuais da retina ao tronco encefálico não são danificadas. A cegueira cortical com lesão bilateral dos lobos occipitais e áreas parieto-occipitais pode, em alguns casos, ser combinada com a negação desse distúrbio, acromatopsia, apraxia dos movimentos oculares conjugados (o paciente não consegue direcionar o olhar para um objeto localizado na periferia do campo visual) e a incapacidade de perceber visualmente um objeto e tocá-lo. A combinação desses distúrbios é chamada de síndrome de Balint.
Campos de visão e seu estudo
O campo visual é a área do espaço que um olho imóvel vê. A integridade dos campos visuais é determinada pelo estado de toda a via visual (nervos ópticos, trato óptico, radiação óptica, área visual cortical, localizada no sulco calcarino na superfície medial do lobo occipital). Devido à refração e ao cruzamento dos raios de luz no cristalino e à transição das fibras visuais das mesmas metades da retina para o quiasma, a metade direita do cérebro é responsável pela integridade da metade esquerda do campo visual de cada olho. Os campos visuais são avaliados separadamente para cada olho. Existem vários métodos para sua avaliação aproximada.
- Avaliação alternada de campos visuais individuais. O médico senta-se em frente ao paciente. O paciente cobre um olho com a palma da mão e olha para a ponte do nariz do médico com o outro olho. Um martelo ou dedos em movimento são movidos ao longo do perímetro, de trás da cabeça do paciente até o centro do seu campo visual, e o paciente é solicitado a observar o momento em que o martelo ou os dedos aparecem. O exame é realizado alternadamente em todos os quatro quadrantes dos campos visuais.
- O método da "ameaça" é utilizado nos casos em que é necessário examinar os campos visuais de um paciente inacessível ao contato verbal (afasia, mutismo, etc.). O médico, com um movimento brusco de "ameaça" (da periferia para o centro), aproxima os dedos estendidos da mão da pupila do paciente, observando seu piscar. Se o campo visual estiver intacto, o paciente pisca em resposta à aproximação do dedo. Todos os campos visuais de cada olho são examinados.
Os métodos descritos estão relacionados à triagem; defeitos no campo visual são detectados com mais precisão usando um dispositivo especial - um perímetro.
Sinais de violações
Defeitos do campo visual monocular são geralmente causados por patologia do globo ocular, retina ou nervo óptico - em outras palavras, danos às vias visuais antes de seu cruzamento (quiasma) causam um distúrbio do campo visual em apenas um olho, localizado no lado afetado. Defeitos do campo visual binocular (hemianopsia) podem ser bitemporais (ambos os olhos têm perda de campos visuais temporais, ou seja, o olho direito tem o direito, o olho esquerdo tem o esquerdo) ou homônimos (cada olho tem a mesma perda de campos visuais - esquerdo ou direito). Defeitos bitemporais do campo visual ocorrem com lesões na área do cruzamento das fibras ópticas (por exemplo, danos ao quiasma em ônix e na glândula pituitária). Defeitos homônimos do campo visual ocorrem quando o trato óptico, a radiação óptica ou o córtex visual são afetados, ou seja, quando a via visual acima do quiasma é afetada (esses defeitos ocorrem nos campos visuais opostos à lesão: se a lesão estiver no hemisfério esquerdo, os campos visuais direitos de ambos os olhos são afetados e vice-versa). Danos ao lobo temporal resultam em defeitos nos quadrantes superiores homônimos dos campos visuais (anopsia do quadrante superior contralateral), e danos ao lobo parietal resultam em defeitos nos quadrantes inferiores homônimos dos campos visuais (anopsia do quadrante inferior contralateral).
Defeitos de condução no campo visual raramente estão associados a alterações na acuidade visual. Mesmo com defeitos significativos no campo visual periférico, a visão central pode ser preservada. Pacientes com defeitos no campo visual causados por danos nas vias visuais acima do quiasma podem não estar cientes de sua presença, especialmente em casos de lesão no lobo parietal.
 [ 1 ]
[ 1 ]
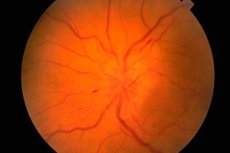
O fundo e seu exame
O fundo é examinado com um oftalmoscópio. A condição da cabeça do nervo óptico (papila) (a parte intraocular inicial do nervo óptico visível durante a oftalmoscopia), da retina e dos vasos do fundo são avaliados. As características mais importantes do fundo são a cor da cabeça do nervo óptico, a clareza de suas bordas, o número de artérias e veias (geralmente 16-22), a presença de pulsação venosa, quaisquer anormalidades ou alterações patológicas: hemorragias, exsudato, alterações nas paredes dos vasos sanguíneos na área da mancha amarela (mácula) e na periferia da retina.
Sinais de violações
O edema do disco óptico é caracterizado por sua protuberância (o disco se projeta acima do nível da retina e se projeta para a cavidade do globo ocular), vermelhidão (os vasos do disco estão fortemente dilatados e cheios de sangue); os limites do disco tornam-se pouco claros, o número de vasos retinianos aumenta (mais de 22), as veias não pulsam e há hemorragias. O edema bilateral do disco óptico ( papila congestiva do nervo óptico ) é observado com aumento da pressão intracraniana (processo de volume na cavidade craniana, encefalopatia hipertensiva, etc.). A acuidade visual geralmente não é afetada inicialmente. Se o aumento da pressão intracraniana não for eliminado em tempo hábil, a acuidade visual diminui gradualmente e a cegueira se desenvolve devido à atrofia secundária do nervo óptico.
A congestão da cabeça do nervo óptico deve ser diferenciada de alterações inflamatórias (papilite, neurite óptica ) e neuropatia óptica isquêmica. Nesses casos, as alterações na cabeça são frequentemente unilaterais, dor na área do globo ocular e diminuição da acuidade visual são típicas. Palidez da cabeça do nervo óptico em combinação com diminuição da acuidade visual, estreitamento dos campos visuais, diminuição das reações pupilares são características da atrofia do nervo óptico, que se desenvolve em muitas doenças que afetam esse nervo (inflamatórias, dismetabólicas, hereditárias). A atrofia primária do nervo óptico se desenvolve com dano ao nervo óptico ou quiasma, enquanto a cabeça é pálida, mas tem limites claros. A atrofia secundária do nervo óptico se desenvolve após edema da cabeça do nervo óptico, os limites da cabeça são inicialmente obscuros. Palidez seletiva da metade temporal do disco óptico pode ser observada na esclerose múltipla, mas essa patologia pode ser facilmente confundida com uma variante do estado normal do disco óptico. A degeneração pigmentar da retina é possível em doenças degenerativas ou inflamatórias do sistema nervoso. Outros achados patológicos importantes para o neurologista durante o exame do fundo de olho incluem o angioma arteriovenoso da retina e o sintoma de "caroço de cereja", que é possível em muitas gangliosidoses e se caracteriza pela presença de uma lesão arredondada, branca ou acinzentada, na mácula, com uma mancha vermelho-cereja no centro. Sua origem está associada à atrofia das células ganglionares da retina e à translucidez da membrana vascular através delas.

