Médico especialista do artigo
Novas publicações
Esquizofrenia
Última revisão: 04.07.2025

Todo o conteúdo do iLive é medicamente revisado ou verificado pelos fatos para garantir o máximo de precisão factual possível.
Temos diretrizes rigorosas de fornecimento e vinculamos apenas sites de mídia respeitáveis, instituições de pesquisa acadêmica e, sempre que possível, estudos médicos revisados por pares. Observe que os números entre parênteses ([1], [2], etc.) são links clicáveis para esses estudos.
Se você achar que algum dos nossos conteúdos é impreciso, desatualizado ou questionável, selecione-o e pressione Ctrl + Enter.
A esquizofrenia é um transtorno mental grave e crônico que afeta o pensamento, os sentimentos e o comportamento de uma pessoa. Pessoas com esquizofrenia podem apresentar uma variedade de sintomas, incluindo alucinações auditivas ( alucinações auditivas ), delírio (pensamento desconexo ou sem sentido), confusão sobre tempo e lugar e comprometimento cognitivo. O transtorno geralmente começa no início da idade adulta, frequentemente na adolescência ou no início da idade adulta.
As principais características da esquizofrenia incluem:
- Sintomas positivos: Esses sintomas incluem alucinações auditivas e visuais, delírio (pensamentos e fala confusos), delírios (crenças que não são baseadas na realidade) e distúrbios do pensamento.
- Sintomas negativos: Os sintomas negativos incluem apatia, isolamento social, anedonia (incapacidade de sentir prazer), apraxia (capacidade prejudicada de realizar tarefas diárias) e pobreza de fala.
- Desorganização: A desorganização envolve prejuízos na capacidade de manter uma sequência lógica de pensamentos e na função social e ocupacional normal.
- Sintomas cognitivos: São distúrbios nas funções cognitivas, como memória, atenção e planejamento.
As causas da esquizofrenia ainda não são totalmente compreendidas ou pesquisadas, mas acredita-se que possam incluir fatores genéticos, desequilíbrios neuroquímicos no cérebro e fatores ambientais, como estresse, drogas e exposição na primeira infância.
O tratamento da esquizofrenia envolve uma combinação de medicamentos (psicofarmacoterapia) e intervenções psicossociais (psicoterapia, reabilitação e apoio). O objetivo do tratamento é reduzir os sintomas, melhorar a qualidade de vida e controlar a doença. A detecção e o tratamento precoces podem ajudar a reduzir os efeitos da esquizofrenia e melhorar o prognóstico.
Epidemiologia
A prevalência global padronizada por idade da esquizofrenia em 2016 foi estimada em 0,28% (intervalo de confiança de 95%: 0,24-0,31), indicando o início da esquizofrenia na adolescência e no início da idade adulta, com pico de prevalência por volta dos 40 anos e declínio nas faixas etárias mais avançadas. Não foram observadas diferenças de prevalência entre os sexos.[ 4 ]
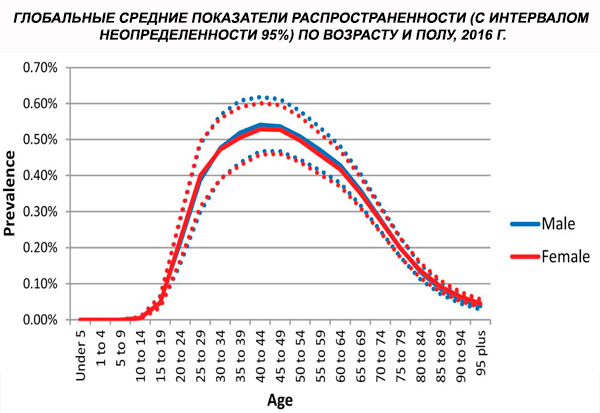
Em todo o mundo, a prevalência de casos aumentou de 13,1 (IC 95%: 11,6–14,8) milhões em 1990 para 20,9 (IC 95%: 18,5–23,4) milhões de casos em 2016. Faixa etária de 25 a 54 anos.
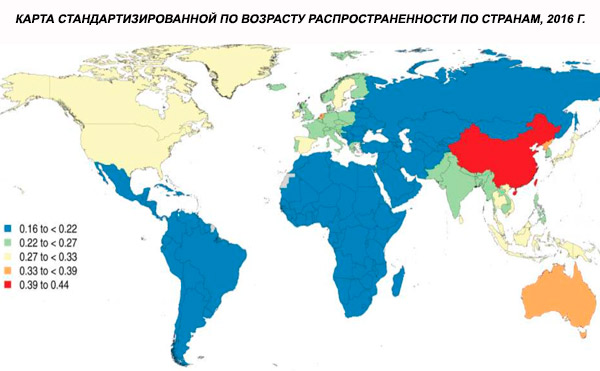
Em todo o mundo, a prevalência da esquizofrenia é de cerca de 1%. As taxas são semelhantes entre homens e mulheres e relativamente constantes entre as culturas. A prevalência é maior entre as classes socioeconômicas mais baixas nas cidades, possivelmente devido aos efeitos incapacitantes do desemprego e da pobreza. Da mesma forma, a maior prevalência entre pessoas solitárias pode refletir o efeito da doença ou de seus precursores no funcionamento social. A idade média de início é de cerca de 18 anos em homens e 25 anos em mulheres. A esquizofrenia raramente começa na infância, mas pode ocorrer no início da adolescência e no final da idade adulta (às vezes chamada de parafrenia).
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
Fatores de risco
O advento dos psicofármacos e dos modernos métodos neuroquímicos de alta sensibilidade possibilitou o estabelecimento de uma conexão entre a função do sistema nervoso central e os transtornos mentais. A pesquisa sobre os mecanismos de ação dos psicofármacos permitiu a formulação de diversas hipóteses sobre o papel de certos neurotransmissores na patogênese da psicose e da esquizofrenia. As hipóteses sugeriam o envolvimento da dopamina, norepinefrina, serotonina, acetilcolina, glutamato, diversos neuromoduladores peptídicos e/ou seus receptores na patogênese desses transtornos. A hipótese da dopamina na esquizofrenia permaneceu dominante por mais de um quarto de século.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Dopamina
Psicoestimulantes, incluindo cocaína, anfetamina e metilfenidato, ativam o sistema dopaminérgico do cérebro. Seu abuso pode causar psicose paranoica, reminiscente dos sintomas positivos da esquizofrenia. Em pacientes com esquizofrenia, os psicoestimulantes podem provocar uma exacerbação da psicose. Por outro lado, há fortes evidências de que a ação dos neurolépticos típicos está associada ao bloqueio dos receptores de dopamina. Primeiro, a maioria dos neurolépticos típicos pode causar efeitos colaterais extrapiramidais, que podem se desenvolver com a morte de neurônios dopaminérgicos (como, por exemplo, na doença de Parkinson). Segundo, estudos de ligação a receptores revelaram uma relação entre a eficácia clínica dos neurolépticos típicos e sua afinidade pelos receptores D2 da dopamina. Além disso, descobriu-se que a atividade antipsicótica dos neurolépticos não depende de sua interação com outros receptores: muscarínicos, alfa-adrenérgicos, histamínicos ou serotoninérgicos. Tudo isto dá motivos para supor que os sintomas da esquizofrenia são causados pela estimulação excessiva dos receptores de dopamina, presumivelmente nas áreas córtico-límbicas do cérebro. [ 21 ]
No entanto, o ponto fraco da hipótese da dopamina na esquizofrenia é que o efeito sobre os receptores de dopamina afeta principalmente os sintomas positivos e tem pouco efeito sobre os sintomas negativos e os distúrbios cognitivos. Além disso, não foi possível estabelecer um defeito primário na transmissão dopaminérgica na esquizofrenia, uma vez que os pesquisadores obtiveram resultados diferentes ao avaliar funcionalmente o sistema dopaminérgico. Os resultados da determinação dos níveis de dopamina e seus metabólitos no sangue, urina e líquido cefalorraquidiano foram inconclusivos devido ao grande volume desses ambientes biológicos, o que nivelou possíveis alterações associadas à disfunção limitada do sistema dopaminérgico na esquizofrenia.
O aumento do número de receptores de dopamina no núcleo caudado na esquizofrenia também pode ser considerado como uma confirmação da hipótese da dopamina, mas a interpretação dessas alterações é difícil, e elas podem ser não tanto uma causa como uma consequência da doença. [ 22 ] Uma abordagem mais informativa para avaliar o estado do sistema dopaminérgico é baseada no uso de ligantes que interagem seletivamente com os receptores D2 e nos permitem determinar sua capacidade de ligação. Ao comparar o número de receptores ocupados antes e depois da administração do fármaco, é possível estimar a proporção de liberação e recaptação de dopamina. Dois estudos recentes usando tomografia por emissão de pósitrons (PET), com base nessa técnica, forneceram a primeira evidência direta da verdade da teoria hiperdopaminérgica da esquizofrenia. [ 23 ], [ 24 ]
Medir a dopamina e seus metabólitos no tecido cerebral durante o exame post-mortem também pode ser importante. No entanto, como as células se desintegram após a morte, as concentrações reais de dopamina no tecido são frequentemente difíceis de determinar. Além disso, a administração de medicamentos antipsicóticos também pode afetar os resultados de estudos bioquímicos post-mortem. Apesar dessas limitações metodológicas, estudos post-mortem revelaram diferenças neuroquímicas nos cérebros de pacientes com esquizofrenia e controles. Por exemplo, o exame post-mortem dos cérebros de pacientes com esquizofrenia revelou concentrações elevadas de dopamina na amígdala esquerda (parte do sistema límbico). Esse achado foi confirmado em vários estudos e é improvável que seja um artefato (uma vez que as alterações são lateralizadas). Receptores de dopamina pós-sinápticos aumentados também foram relatados nos cérebros de pacientes com esquizofrenia que não receberam terapia antipsicótica. Esses dados confirmam que o aumento no número de receptores não é consequência da terapia medicamentosa. Além disso, há evidências de um aumento no número de receptores de dopamina D4 em certas áreas do cérebro, independentemente de o paciente estar tomando neurolépticos ou não.
No entanto, a hipótese da dopamina é incapaz de explicar o desenvolvimento das manifestações abúlicas e anedônicas da esquizofrenia. Como já mencionado, o complexo de sintomas negativos parece ser relativamente independente dos sintomas positivos. É interessante que os agonistas dos receptores de dopamina possam influenciar positivamente os sintomas negativos, enquanto os antagonistas dos receptores promovem seu desenvolvimento em humanos e os modelam em animais de laboratório. Assim, embora níveis elevados de dopamina no córtex cingulado anterior e em outras estruturas límbicas possam, em parte, causar sintomas psicóticos positivos, os sintomas negativos podem ser consequência da diminuição da atividade do sistema dopaminérgico no córtex pré-frontal. Talvez seja por isso que é difícil criar um antipsicótico que corrija simultaneamente a hiperfunção dopaminérgica em algumas áreas do cérebro e sua hipofunção em outras.
 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Hipótese glutamatérgica do desenvolvimento da esquizofrenia
O glutamato é o principal neurotransmissor excitatório no cérebro. O interesse em seu possível papel na patogênese da esquizofrenia surgiu a partir de dados sobre o complexo receptor N-MemuA-D-acuapmame (NMDA), o principal subtipo de receptores de glutamato. Estudos recentes sobre as interações entre os sistemas glutamatérgico, dopaminérgico e GABAérgico do cérebro mostraram que a fenciclidina, quando administrada aguda e cronicamente, é um psicotomimético que bloqueia de forma não competitiva o canal iônico do receptor NMDA. A administração aguda de fenciclidina produz efeitos semelhantes aos sintomas positivos, negativos e cognitivos da esquizofrenia. Além disso, relatos de exacerbação prolongada de psicose em pacientes com esquizofrenia confirmam as propriedades psicotomiméticas da fenciclidina. A administração prolongada de fenciclidina induz um estado de déficit dopaminérgico no córtex pré-frontal, que pode ser responsável pelo desenvolvimento de sintomas negativos. Além disso, tanto a fenciclidina quanto seu análogo, a cetamina, enfraquecem a transmissão glutamatérgica. Observações de sintomas semelhantes aos da esquizofrenia em usuários abusivos de fenciclidina são confirmadas por estudos em voluntários saudáveis, nos quais a cetamina induziu sintomas transitórios, positivos, negativos e cognitivos leves, característicos da esquizofrenia. Assim como a fenciclidina, a cetamina induziu distorção da percepção. Assim, a deficiência glutamatérgica causa os mesmos sintomas do estado hiperdopaminérgico, que se assemelham às manifestações da esquizofrenia. Os neurônios glutamatérgicos são capazes de suprimir a atividade dos neurônios dopaminérgicos por meio dos receptores NMDA (diretamente ou por meio dos neurônios GABAérgicos), o que pode explicar a conexão entre o sistema glutamatérgico e a teoria dopaminérgica da esquizofrenia. Esses dados corroboram a hipótese que vincula a esquizofrenia à insuficiência dos sistemas glutamatérgicos. Consequentemente, compostos que ativam o complexo do receptor NMDA podem ser eficazes na esquizofrenia. [ 32 ], [ 33 ]
A dificuldade no desenvolvimento de fármacos que estimulem o sistema glutamatérgico reside no fato de que a atividade glutamatérgica excessiva tem um efeito neurotóxico. No entanto, a ativação do complexo receptor NMDA através do seu sítio de glicina pela própria glicina ou pela D-cicloserina tem sido relatada como capaz de aliviar os sintomas negativos em pacientes com esquizofrenia, o que constitui um excelente exemplo de uma possível aplicação prática da hipótese glutamatérgica.
A hipótese glutamatérgica representa um grande avanço no estudo dos distúrbios bioquímicos na esquizofrenia. Até recentemente, os estudos neuroquímicos da esquizofrenia limitavam-se ao estudo dos mecanismos de ação dos neurolépticos, que eram desenvolvidos empiricamente. Com o crescimento do conhecimento sobre a organização neuronal do cérebro e as propriedades dos neurotransmissores, tornou-se possível, primeiramente, desenvolver uma teoria fisiopatológica e, em seguida, criar novos fármacos com base nela. As diversas hipóteses sobre a origem da esquizofrenia existentes hoje nos permitem esperar que, no futuro, o desenvolvimento de novos fármacos avance mais rapidamente.
Outras hipóteses neurotransmissoras e neuromoduladoras para o desenvolvimento da esquizofrenia
A rica inervação serotoninérgica do córtex frontal e do sistema límbico, a capacidade dos sistemas serotoninérgicos do cérebro de modular a atividade dos neurônios dopaminérgicos e participar da regulação de uma ampla gama de funções complexas levaram vários pesquisadores a concluir que a serotonina desempenha um papel importante na patogênese da esquizofrenia. De particular interesse é a hipótese de que o excesso de serotonina pode causar sintomas positivos e negativos. [ 34 ] Essa teoria é consistente com a capacidade da clozapina e de outros neurolépticos de nova geração que bloqueiam os receptores de serotonina de suprimir sintomas positivos em pacientes com doenças crônicas resistentes aos neurolépticos típicos. No entanto, vários estudos questionaram a capacidade dos antagonistas dos receptores de serotonina de reduzir os sintomas negativos associados à psicose, depressão ou efeitos colaterais da farmacoterapia. Esses medicamentos não foram oficialmente aprovados como tratamento para os sintomas negativos primários que formam o defeito subjacente na esquizofrenia. No entanto, a ideia de que os antagonistas dos receptores de serotonina (especialmente 5-HT2a) podem ser eficazes desempenhou um papel importante no desenvolvimento de neurolépticos de nova geração. A vantagem da combinação de antagonistas dos receptores D2/5-HT2 é provavelmente uma menor incidência de efeitos colaterais extrapiramidais do que uma maior atividade antipsicótica. No entanto, como isso melhora a adesão (a disposição dos pacientes em cooperar), o tratamento é mais eficaz.
Existem também hipóteses sobre a importância da disfunção dos sistemas noradrenérgicos na esquizofrenia. Supõe-se que a anedonia seja uma das manifestações mais características da esquizofrenia, que consiste na incapacidade de receber satisfação e experimentar prazer, e outros sintomas de déficit podem estar associados à disfunção do sistema de reforço noradrenérgico. No entanto, os resultados de estudos bioquímicos e farmacológicos que testaram essa hipótese têm se mostrado contraditórios. Assim como no caso das hipóteses da dopamina e da serotonina, supõe-se que, na esquizofrenia, tanto uma diminuição quanto um aumento na atividade dos sistemas noradrenérgicos podem ocorrer.
Hipóteses gerais do desenvolvimento da esquizofrenia
Pesquisas futuras sobre esquizofrenia provavelmente serão guiadas por modelos complexos baseados em uma síntese de hipóteses neuroanatômicas e neuroquímicas. Um exemplo de tal abordagem é uma teoria que leva em conta o papel dos sistemas neurotransmissores na interrupção das conexões entre o córtex, os gânglios da base e o tálamo, que formam os circuitos neurais subcorticais-talamocorticais. O córtex cerebral, por meio de projeções glutamatérgicas para os gânglios da base, facilita a implementação de ações selecionadas enquanto suprime outras. [ 35 ] Neurônios glutamatérgicos estimulam neurônios GABAérgicos e colinérgicos intercalados, que por sua vez suprimem a atividade de neurônios dopaminérgicos e outros. O estudo dos mecanismos neuroanatômicos e neuroquímicos dos circuitos córtico-subcorticais considerados neste modelo serviu como ponto de partida para a criação de novas hipóteses sobre a patogênese da esquizofrenia. Esses modelos facilitam a busca por alvos de neurotransmissores para novos medicamentos e também explicam algumas das características da ação de medicamentos existentes, como a fenciclidina, na esquizofrenia.
Um modelo neuroanatômico moderno foi proposto por Kinan e Lieberman (1996) para explicar a ação distintiva de antipsicóticos atípicos (como a clozapina ) em comparação com agentes convencionais (por exemplo, haloperidol ). De acordo com esse modelo, a ação distintiva da clozapina é explicada pelo fato de que ela tem uma ação muito específica no sistema límbico sem afetar a atividade dos neurônios estriados, enquanto os antipsicóticos típicos têm um efeito significativo na função estriada. Outros antipsicóticos com propriedades semelhantes (por exemplo, olanzapina ) também podem ter uma vantagem sobre os agentes convencionais. Os antipsicóticos mais novos (por exemplo, risperidona e sertindol ) não são tão limitados ao sistema límbico quanto a clozapina, mas se comparam favoravelmente aos antipsicóticos típicos, pois são menos propensos a causar comprometimento neurológico em doses terapêuticas. A pesquisa sobre a validade desta e de outras hipóteses continuará à medida que novos agentes com ações farmacológicas e clinicamente semelhantes se tornem disponíveis.
Patogênese
Pacientes com esquizofrenia recebem prescrição de certos grupos de medicamentos, mas a escolha do medicamento geralmente é determinada não tanto pelo diagnóstico, mas pelos sintomas do paciente e pela natureza da combinação.
Embora a distorção perceptiva e a desorganização comportamental sejam sintomas diferentes, eles respondem aos mesmos medicamentos, os antagonistas do receptor de dopamina D2. [ 36 ], [ 37 ] Isso justifica considerar esses dois complexos de sintomas juntos ao discutir a terapia antipsicótica.
Os mecanismos de desenvolvimento de sintomas negativos na esquizofrenia estão associados à diminuição da atividade do sistema dopaminérgico no córtex pré-frontal, e não à sua hiperfunção nas estruturas límbicas, que supostamente fundamentam a psicose. Nesse sentido, surgem preocupações de que os medicamentos que suprimem a psicose podem agravar os sintomas negativos. [ 38 ], [ 39 ], [ 40 ] Ao mesmo tempo, os agonistas do receptor de dopamina podem enfraquecer os sintomas negativos, mas provocar sintomas positivos. Os sintomas negativos estão entre as principais manifestações da esquizofrenia e são caracterizados por distúrbios persistentes da esfera emocional-volitiva. Até o momento, não há medicamentos que reduzam comprovadamente essas manifestações mais importantes da doença. No entanto, ensaios clínicos de antipsicóticos atípicos mostraram que eles são capazes de reduzir a gravidade dos sintomas negativos, avaliados por meio de escalas de classificação. As escalas SANS, BPRS e PANSS contêm itens que avaliam a atividade na escola ou no trabalho, a limitação de contatos sociais e o distanciamento emocional. Esses sintomas podem ser considerados manifestações gerais da doença, diminuindo com o enfraquecimento da psicose, mas também podem estar associados aos efeitos colaterais dos neurolépticos (por exemplo, bradicinesia e efeito sedativo) ou à depressão (por exemplo, anedonia). Assim, um paciente com delírios paranoicos pronunciados, durante o tratamento com neurolépticos, pode se tornar mais sociável e menos cauteloso, e suas reações emocionais podem se tornar mais intensas à medida que os sintomas paranoicos regridem. Mas tudo isso deve ser considerado como um enfraquecimento dos sintomas negativos secundários, e não como resultado de uma diminuição dos transtornos afetivo-volitivos primários.
Muitos testes neuropsicológicos que avaliam a atenção e o processamento de informações e envolvem interpretação neuroanatômica revelam alterações em pacientes com esquizofrenia. Os comprometimentos cognitivos em pacientes com esquizofrenia não estão diretamente relacionados aos principais sintomas da doença e geralmente permanecem estáveis mesmo com regressão significativa dos sintomas psicóticos. [ 41 ], [ 42 ] Os comprometimentos cognitivos, juntamente com os sintomas negativos primários, são aparentemente uma das causas importantes de desajustamento persistente e diminuição da qualidade de vida. A falta de efeito dos neurolépticos típicos sobre essas manifestações centrais da doença pode explicar um nível tão alto de incapacidade em pacientes, apesar da capacidade dos neurolépticos de suprimir efetivamente os sintomas psicóticos e prevenir suas recaídas.
 [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
[ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
Sintomas esquizofrenias
O conceito de esquizofrenia como uma doença única surgiu no início do século XX, quando Emil Kraepelin sugeriu que paranoia, hebefrenia e catatonia não eram doenças distintas, mas manifestações de demência precoce. Ele também estabeleceu uma distinção clara entre essa forma de doença mental e a psicose maníaco-depressiva. Isso se tornou possível após um número significativo de casos de doença mental ser associado à sífilis, o que possibilitou distingui-los do restante do grupo de pacientes com transtornos mentais. A descoberta da etiologia, do tratamento e da prevenção da neurossífilis foi uma das maiores vitórias da ciência médica e deu esperança de que as causas dos principais transtornos mentais fossem encontradas.
Eugen Bleuler (1950) propôs o novo termo "esquizofrenia" em vez do anteriormente utilizado "demência precoce", argumentando que o fenômeno psicopatológico fundamental característico dessa doença era a dissociação ("divisão") – tanto "dentro" do processo de pensamento quanto entre pensamentos e emoções. O termo "esquizofrenia" foi uma expressão desse conceito e, por sua vez, teve um impacto significativo em seu desenvolvimento posterior. Formas clássicas de esquizofrenia (por exemplo, hebefrênica, paranoide, catatônica, simples), às quais esquizoafetiva e latente foram posteriormente adicionadas, ainda são comumente diagnosticadas na prática clínica para fins descritivos, embora recentemente tenha havido uma tendência a transformar a terminologia psiquiátrica sob a influência da nomenclatura oficial americana DSM-III e DSM-IV. No entanto, a identificação de formas individuais de esquizofrenia provou ser improdutiva em termos do desenvolvimento de terapias diferenciadas ou do estudo da etiologia e patogênese.
A CID-10 lista os seguintes sintomas de esquizofrenia: delírios (bizarros, grandiosos ou persecutórios), pensamento desordenado (fluxo intermitente ou ilógico de pensamentos ou fala incompreensível), distúrbios perceptivos (alucinações, sentimentos de passividade, ideias de referência), distúrbios de humor, distúrbios de movimento (catatonia, agitação, estupor), declínio de personalidade e diminuição do funcionamento.
Ao longo da vida, a esquizofrenia se desenvolve em 0,28% (95% de UI: 0,24-0,31). Na infância, os sintomas da esquizofrenia se manifestam por um enfraquecimento da motivação e das reações emocionais. Posteriormente, o senso de realidade é prejudicado, e a percepção e o pensamento se desviam significativamente das normas vigentes em uma determinada cultura, o que geralmente se manifesta por delírios e alucinações auditivas. Alucinações visuais e somáticas, desorganização do pensamento e do comportamento também são comuns.
A psicose associada a uma perturbação do senso de realidade geralmente se manifesta em homens de 17 a 30 anos e em mulheres de 20 a 40 anos. O curso e o desfecho dos transtornos psicóticos são altamente variáveis. Em alguns pacientes (cerca de 15 a 25%), o primeiro episódio psicótico termina em remissão completa e, nos 5 anos seguintes, não há transtornos psicóticos (no entanto, durante a observação subsequente, a proporção desses pacientes diminui). Em outros pacientes (aproximadamente 5 a 10%), os transtornos psicóticos pronunciados persistem sem remissão por muitos anos. Na maioria dos pacientes, após o primeiro episódio psicótico, ocorre remissão parcial e, subsequentemente, exacerbações dos sintomas psicóticos são observadas periodicamente.
Em geral, enquanto a gravidade dos transtornos psicóticos atinge um platô 5 a 10 anos após o primeiro episódio, o empobrecimento emocional-volitivo continua por um período mais longo. [ 53 ] A progressão dos sintomas da esquizofrenia é frequentemente uma consequência do aumento dos transtornos primários associados à esquizofrenia. Estes incluem autismo, perda da capacidade de trabalho, dificuldades de aprendizagem e baixa autoestima e a dos outros. Como resultado, os pacientes ficam sozinhos, incapazes de encontrar trabalho e sujeitos ao estresse, o que pode provocar uma exacerbação dos sintomas e um aumento de seu comprometimento funcional. Além disso, o próprio diagnóstico de esquizofrenia continua a gerar uma reação negativa entre outros, o que limita ainda mais as capacidades do paciente. Embora com a idade haja uma tendência para os sintomas da esquizofrenia enfraquecerem e o estado funcional frequentemente melhorar, isso não pode compensar os anos de vida perdidos para o paciente e as oportunidades perdidas.
A relação entre atividade criminosa e esquizofrenia
Wessely et al., em seu estudo sobre o Registro de Camberwell, buscaram responder à pergunta: "A esquizofrenia está associada a um risco e frequência aumentados de delitos?" Eles concluíram que pessoas com esquizofrenia, embora geralmente não sejam consideradas como estando em maior risco de comportamento criminoso, apresentam um risco maior do que outros transtornos mentais de condenação por delitos violentos. Houve um risco aumentado de violência e, portanto, de condenação por violência entre pessoas com psicose, mas essa associação foi menos clara na ausência de abuso de substâncias comórbido. Em uma revisão do Escritório Nacional de Estatísticas sobre morbidade psiquiátrica em prisioneiros, a prevalência de psicose funcional no ano estudado foi de 7% entre homens condenados, 10% entre homens em prisão preventiva não condenados e 14% entre mulheres presas, em comparação com um valor comparável de 0,4% na população em geral. Os resultados desta revisão podem exigir uma reconsideração dos resultados acima, visto que é altamente improvável que as diferenças nas taxas de transtornos mentais entre a população carcerária e a população em geral desse porte possam ser explicadas pelo viés dos tribunais em condenar pessoas com doenças mentais. É claro que esses resultados não indicam de forma alguma uma relação causal entre crime e psicose, apenas uma associação.
A associação da esquizofrenia com crimes violentos geralmente recebeu mais atenção do que a associação da esquizofrenia com outros crimes. [ 54 ], [ 55 ] A revisão de Taylor sobre a pesquisa sobre o tópico conclui que em pessoas com esquizofrenia e condenações por crimes violentos, os atos violentos ocorrem predominantemente após o início da doença. Um estudo sobre o primeiro episódio de esquizofrenia mostra que, entre os pacientes do primeiro episódio, mais de um terço se envolveu em comportamento violento no mês anterior à admissão, incluindo comportamento potencialmente fatal e comportamento sexual bizarro. Muitos desses pacientes tiveram contato com a polícia antes de suas primeiras admissões, mas poucos foram acusados após a admissão. Taylor investigou a possibilidade de esquizofrenia em uma amostra consecutiva de presos preventivos na Prisão de Brixton. A prevalência de condenações por crimes violentos entre indivíduos com esquizofrenia foi de aproximadamente 12% a 13%. Aproximadamente 5% a 8% dos controles foram condenados por crimes violentos. De acordo com um relatório do Inquérito Nacional Confidencial sobre Homicídios por Pessoas com Doenças Mentais, 5% dos condenados por homicídio apresentavam sintomas de psicose. Ao contrário da crença popular sobre pessoas com psicose, a vítima costuma ser um membro da família, e não um estranho (um achado mais geral de comportamento violento em uma amostra comunitária no estudo de Steadman et al.).
Alguns sintomas específicos da esquizofrenia estão associados à violência. Assim, Virkkunen, estudando um grupo de pacientes esquizofrênicos na Finlândia, culpados de episódios graves de violência, e um grupo de incendiários, descobriu que 1/3 deles cometeu crimes diretamente como resultado de alucinações ou delírios; os 2/3 restantes cometeram crimes devido a problemas causados pelo estresse na família. Sintomas de ameaça/perda de controle sobre a situação estão diretamente associados à violência. Com sintomas que destroem o sentimento de autonomia pessoal e a capacidade de influenciar a situação, os pacientes podem considerar suas ações para neutralizar ameaças relacionadas a eles justificadas ("racionalidade dentro da irracionalidade").
Pacientes psicóticos delirantes que cometem atos violentos em decorrência de suas ideias diferem de pacientes não violentos em sua preocupação com evidências que sustentam suas ideias, sua convicção de que tais evidências foram encontradas e suas alterações afetivas, particularmente depressão, raiva ou medo, associadas à preocupação delirante. Nos estudos de Brixton realizados por Taylor et al., delírios de passividade, delírios religiosos e delírios de influência foram significativamente mais associados a atos violentos.
O risco associado a sintomas ativos de esquizofrenia, incluindo sintomas de ameaça/perda de controle, é significativamente aumentado pelo abuso de substâncias. O papel deste último fator é destacado pelo estudo de Steadman et al.: quando este fator foi controlado, a taxa de violência entre pacientes psiquiátricos recém-egressos da doença não foi maior do que a taxa de violência na população em geral. Alucinações como parte da doença são mais frequentemente associadas à violência se forem alucinações de comando, ou se sabores e cheiros falsamente percebidos forem interpretados como "evidência" de delírios de controle. Menos bem compreendido é o papel do desenvolvimento anormal da personalidade na prática de crimes por indivíduos com esquizofrenia (seja uma condição comórbida ou uma consequência da doença).
 [ 56 ], [ 57 ], [ 58 ], [ 59 ]
[ 56 ], [ 57 ], [ 58 ], [ 59 ]
Teorias dos Sintomas da Esquizofrenia
O conceito original de esquizofrenia como uma doença neurodegenerativa de início precoce e progressão constante (demência precoce) é atualmente rejeitado. Hipóteses modernas consideram a esquizofrenia como uma doença do neurodesenvolvimento associada ao desenvolvimento prejudicado do sistema nervoso e que progride apenas nos primeiros anos, mas não ao longo da vida, o que é mais consistente com observações clínicas. [ 60 ], [ 61 ] A teoria disontogenética da esquizofrenia nos permite entender o papel de fatores etiológicos estabelecidos. Fatores de risco para esquizofrenia, como nascimento no inverno, histórico familiar positivo, gravidez e parto complicados, podem interromper o desenvolvimento do cérebro, formando precocemente uma predisposição para a doença. Observações de crianças com predisposição hereditária, por exemplo, aquelas nascidas de mães que sofrem de esquizofrenia, revelaram uma ligação entre a presença de distúrbios motores, cognitivos e afetivos e o desenvolvimento subsequente de psicose. Há um debate sobre se a psicose é o resultado da progressão da doença na infância e adolescência ou se ocorre quando uma predisposição que surgiu nos primeiros anos, mas permaneceu estável, se manifesta durante a adolescência, sob condições de maior estresse psicológico. Essas teorias não são mutuamente exclusivas, pois ambas sugerem o aparecimento precoce de sintomas leves e o subsequente desenvolvimento de psicose completa. Deve-se notar que, após a doença atingir o nível psicótico, nem os métodos de neuroimagem, nem a pesquisa neuropsicológica, nem a observação clínica, nem, finalmente, os dados patomorfológicos indicam progressão adicional da doença.
A maioria dos pacientes com esquizofrenia continua a apresentar sintomas negativos ao longo da vida, e o aumento do desajustamento social pode ser consequência da relação entre o paciente e a sociedade. [ 62 ] Isso pode ser explicado em um nível muito básico, por exemplo, considerando o problema do emprego. Após um episódio psicótico, é difícil para o paciente retornar à sua vida anterior e ocupação anterior. Mesmo na ausência de quaisquer sintomas, empregadores, colegas de trabalho, amigos e parentes não o consideram uma pessoa capaz. A taxa de desemprego entre pacientes com esquizofrenia chega a 80%, embora uma proporção significativa deles mantenha sua capacidade de trabalhar. A importância desse fator é bem demonstrada em estudos de culturas sociocêntricas em países em desenvolvimento, onde pacientes com esquizofrenia podem manter seu status social e profissional em um ambiente significativamente menos estressante. Nesses países, a doença tem um curso mais benigno. Uma discussão detalhada da etiologia e dos fundamentos neurobiológicos da esquizofrenia é fornecida por Carpenter e Вuchanan, Waddington.
Há muito tempo se observa que os pacientes com esquizofrenia são muito heterogêneos em relação à natureza do início da doença, aos sintomas principais, ao curso, à eficácia do tratamento e ao resultado. Em 1974, uma hipótese alternativa foi proposta (Strauss et al., 1974), com base em dados de observações clínicas transversais e prolongadas, que indicam uma relativa independência entre sintomas psicóticos positivos, sintomas negativos e uma violação dos relacionamentos interpessoais. A essência da hipótese é que esses grupos de sintomas têm uma base psicopatológica independente e não representam manifestações de um único processo fisiopatológico. [ 63 ] Durante o período de observação, foi observada uma alta correlação entre a gravidade dos sintomas psicopatológicos relacionados a um grupo e, inversamente, nenhuma correlação foi observada entre a gravidade dos sintomas relacionados a diferentes grupos. Esses dados foram confirmados em vários estudos, mas com uma adição. Descobriu-se que alucinações e delírios estão intimamente relacionados entre si, mas não se correlacionam com outros sintomas positivos (por exemplo, desorganização do pensamento e do comportamento). Atualmente, é geralmente aceito que as principais manifestações da esquizofrenia incluem distorção do senso de realidade, desorganização do pensamento e do comportamento, sintomas negativos e comprometimento cognitivo. Os sintomas negativos da esquizofrenia incluem enfraquecimento das reações emocionais e suas manifestações externas, pobreza da fala e diminuição da motivação social. Anteriormente, Kraepelin descreveu essas manifestações como "secura da fonte da vontade". As diferenças entre os grupos de sintomas são extremamente importantes na prescrição farmacológica. Outras manifestações clínicas importantes do ponto de vista terapêutico incluem depressão, ansiedade, agressividade e hostilidade, e comportamento suicida.
Durante muitos anos, o efeito dos medicamentos na esquizofrenia foi avaliado principalmente pelo seu efeito nos sintomas psicóticos ou parâmetros relacionados, como a duração da hospitalização ou remissão. Com o reconhecimento da relativa independência dos diferentes grupos de sintomas, uma avaliação abrangente do efeito da terapia em cada um desses grupos tornou-se padrão. Descobriu-se que a terapia antipsicótica padrão praticamente não tem efeito no comprometimento cognitivo e nos sintomas negativos da esquizofrenia. [ 64 ] Enquanto isso, esses dois grupos de sintomas podem ter uma influência decisiva na gravidade da condição do paciente e em sua qualidade de vida. A conscientização das limitações da farmacoterapia tradicional tornou-se um ímpeto para o desenvolvimento de novos agentes para o tratamento dessas manifestações da esquizofrenia.
A esquizofrenia é uma doença crônica que pode progredir ao longo de várias exacerbações, embora a duração e as características das exacerbações possam variar. Pacientes com esquizofrenia tendem a desenvolver sintomas psicóticos de 12 a 24 meses antes de procurar tratamento. O período pré-mórbido pode incluir competência social normal ou prejudicada, desorganização cognitiva leve ou distorções perceptivas, diminuição da capacidade de sentir prazer (anedonia) e outras dificuldades generalizadas de enfrentamento. Tais sintomas de esquizofrenia podem ser sutis e reconhecidos apenas em retrospecto, ou podem ser mais proeminentes com comprometimento do funcionamento social, acadêmico e ocupacional. Sintomas subclínicos podem estar presentes no período prodrômico, incluindo retraimento ou isolamento, irritabilidade, desconfiança, pensamentos incomuns, distorções perceptivas e desorganização. O início da doença (delírios e alucinações) pode ser súbito (ao longo de dias ou semanas) ou lento e gradual (ao longo de anos). O curso da esquizofrenia pode ser episódico (com exacerbações e remissões óbvias) ou contínuo; Há uma tendência de agravamento do déficit funcional. Na fase tardia da doença, os padrões da doença podem ser estáveis, o grau de incapacidade pode se estabilizar e até mesmo diminuir.
Em geral, os sintomas da esquizofrenia podem ser divididos em sintomas positivos, negativos, cognitivos e desorganizacionais. Os sintomas positivos são caracterizados pelo excesso ou distorção das funções normais; os sintomas negativos são caracterizados pela diminuição ou perda das funções normais. Os sintomas desorganizacionais incluem distúrbios no pensamento e comportamento inadequado. Os sintomas cognitivos são distúrbios no processamento de informações e dificuldade na resolução de problemas. O quadro clínico pode incluir sintomas de uma ou de todas essas categorias.
Os sintomas positivos da esquizofrenia podem ser divididos em delírios e alucinações, ou perturbações do pensamento e comportamento inadequado. Delírios são crenças falsas. Nos delírios de perseguição, o paciente acredita que está sendo importunado, seguido ou enganado. Nos delírios de referência, o paciente acredita que trechos de livros, jornais, letras de músicas ou outras pistas externas são relevantes para ele. Nos delírios de inserção ou retirada de pensamentos, o paciente acredita que outras pessoas podem ler sua mente, que seus pensamentos são transmitidos por outros ou que pensamentos e impulsos são implantados nele por forças externas. As alucinações podem ser auditivas, visuais, olfativas, gustativas ou táteis, mas as alucinações auditivas são de longe as mais comuns. O paciente pode ouvir vozes comentando sobre seu comportamento, conversando entre si ou fazendo comentários críticos e insultuosos. Delírios e alucinações podem ser extremamente angustiantes para o paciente. [ 65 ]
Os transtornos do pensamento incluem pensamento desorganizado com fala incoerente e sem propósito, com constantes mudanças de um tópico para outro. Os distúrbios da fala podem variar de leve desorganização à incoerência e falta de sentido. Comportamentos inadequados podem incluir estupidez infantil, agitação, aparência e maneirismos inadequados. Catatonia é uma forma extrema de distúrbios comportamentais que pode incluir a manutenção de uma postura rígida e resistência persistente ao movimento ou atividade motora espontânea sem propósito.
As manifestações negativas (déficit) da doença se expressam na forma e incluem embotamento afetivo, pobreza de fala, anedonia e insociabilidade. Com embotamento afetivo, o rosto do paciente parece hipomimético, com contato visual deficiente e expressividade insuficiente. A pobreza de fala se manifesta por uma diminuição na produção da fala e respostas monossilábicas a perguntas, criando a impressão de vazio interno. A anedonia pode refletir interesse insuficiente em atividades e um aumento em atividades sem objetivo. A insociabilidade se manifesta por interesse insuficiente em relacionamentos com pessoas. Os sintomas negativos frequentemente levam à falta de motivação e à diminuição da intencionalidade do comportamento.
Déficits cognitivos incluem problemas de atenção, processamento da linguagem, memória de trabalho, pensamento abstrato, resolução de problemas e compreensão de interações sociais. O pensamento do paciente pode se tornar rígido, e a capacidade de resolver problemas, compreender o ponto de vista de outras pessoas e aprender com a experiência é reduzida. Os sintomas da esquizofrenia geralmente prejudicam a capacidade de funcionamento e interferem significativamente no trabalho, nos relacionamentos sociais e no autocuidado. Desemprego, isolamento, relacionamentos rompidos e diminuição da qualidade de vida são comuns. A gravidade do comprometimento cognitivo determina em grande parte o grau de incapacidade geral.
Suicídios
Pesquisas sugerem que pelo menos 5–13% dos pacientes com esquizofrenia morrem por suicídio. [ 66 ] O suicídio é a principal causa de morte prematura entre pessoas com esquizofrenia, o que pode explicar em parte por que a expectativa de vida é reduzida em uma média de 10 anos entre pessoas com esquizofrenia. Pacientes com esquizofrenia paranoide, início tardio e funcionamento adequado antes da doença, que têm o melhor prognóstico de recuperação, também são mais propensos a cometer suicídio. Como esses pacientes retêm a capacidade de sentir luto e angústia, eles podem ser mais propensos a agir em desespero com base em uma compreensão realista das consequências de sua doença.
Violência
A esquizofrenia é um fator de risco relativamente menor para comportamento violento. Ameaças de violência e pequenas explosões agressivas são muito mais comuns do que comportamento verdadeiramente perigoso. Pacientes que são mais propensos a cometer atos violentos incluem aqueles que abusam de drogas e álcool, têm delírios persecutórios ou alucinações de comando e aqueles que não tomam tratamento prescrito. Muito raramente, pacientes paranoicos gravemente deprimidos que se sentem isolados atacarão ou matarão aqueles que eles percebem como a única fonte de seus problemas (por exemplo, uma figura de autoridade, uma celebridade, um cônjuge). A maioria dos pacientes com esquizofrenia nunca será violenta. Para cada pessoa com esquizofrenia que comete homicídio, 100 cometem suicídio. [ 67 ] Pacientes com esquizofrenia podem se apresentar aos departamentos de emergência com ameaças de violência ou para obter comida, abrigo e cuidados necessários.
Estágios
Tipos de progressão da doença:
- Esquizofrenia progressiva contínua, ou seja, crônica;
- Esquizofrenia paroxística, que por sua vez tem subtipos
- Semelhante a pelos (paroxística - progressiva);
- Recorrente (periódico).
Estágios da esquizofrenia:
- Inicial. Geralmente começa com astenia, apatia e se manifesta com depressão profunda, psicose, delírio e hipomania.
- Manifestação. Os sintomas se intensificam, o quadro clínico se congela e se torna fixo.
- O estágio final, o último. Os sintomas geralmente são deficitários, o quadro clínico é estagnado.
O grau de velocidade (progressividade) do desenvolvimento da doença:
- Esquizofrenia maligna (rapidamente progressiva);
- Esquizofrenia paranoica (moderadamente progressiva);
- Forma lenta (pouco progressiva).
Formulários
Cinco formas de esquizofrenia foram descritas: paranoide, desorganizada, catatônica, residual e indiferenciada. A esquizofrenia paranoide é caracterizada por delírios e alucinações auditivas com funcionamento cognitivo e afeto intactos. A esquizofrenia desorganizada é caracterizada por desorganização da fala e do comportamento e afeto embotado ou inadequado. Na esquizofrenia catatônica, os sintomas físicos predominam, incluindo imobilidade ou atividade motora excessiva e a adoção de posturas bizarras. Na esquizofrenia indiferenciada, os sintomas são mistos. Na esquizofrenia residual, há uma clara evidência anamnésica de esquizofrenia com sintomas mais pronunciados, seguidos por um longo período de sintomas negativos moderadamente expressos.
Alguns especialistas, por outro lado, classificam a esquizofrenia em subtipos com e sem déficit, com base na presença e gravidade de sintomas negativos, como embotamento afetivo, motivação insuficiente e diminuição da capacidade de atingir objetivos. Pacientes com o subtipo com déficit são dominados por sintomas negativos, sem levar em consideração outros fatores (por exemplo, depressão, ansiedade, estimulação ambiental insuficiente, efeitos colaterais de medicamentos). Pacientes com o subtipo sem déficit podem apresentar delírios, alucinações e transtornos do pensamento, mas praticamente não apresentam sintomas negativos.
Diagnósticos esquizofrenias
Não há testes específicos para diagnosticar a esquizofrenia. O diagnóstico é baseado em uma avaliação abrangente do histórico, sintomas e sinais do paciente. [ 76 ] Informações de fontes adicionais, como família, amigos, professores e colegas de trabalho, geralmente são úteis. De acordo com o Manual Diagnóstico e Estatístico de Transtornos Mentais, Quarta Edição (DSM-IV), o diagnóstico requer dois ou mais sintomas característicos (delírios, alucinações, fala desorganizada, comportamento desorganizado, sintomas negativos) presentes por uma parte significativa do tempo durante um mês, sintomas prodrômicos de doença ou microssintomas com deficiências sociais, ocupacionais e de autocuidado devem ser evidentes por um período de 6 meses, incluindo 1 mês de sintomas evidentes.
A psicose decorrente de outras condições médicas ou abuso de substâncias deve ser descartada pela revisão do histórico e dos exames do paciente, incluindo exames laboratoriais e neuroimagem. Embora anormalidades cerebrais estruturais sejam encontradas em alguns pacientes com esquizofrenia, elas não são específicas o suficiente para serem diagnósticas.
Outros transtornos mentais com sintomas semelhantes incluem alguns transtornos relacionados à esquizofrenia: transtorno psicótico transitório, transtorno esquizofreniforme, transtorno esquizoafetivo e transtorno delirante. Além disso, transtornos de humor podem causar psicose em algumas pessoas. Alguns transtornos de personalidade (especialmente o esquizoide) apresentam sintomas semelhantes aos da esquizofrenia, embora geralmente sejam mais leves e não psicóticos.
Quando a psicose se desenvolve, o primeiro passo é tentar estabelecer sua causa. Se a causa for conhecida, o tratamento e a prevenção podem ser mais específicos. O fato de um diagnóstico preciso ser a chave para uma terapia eficaz pode ser observado no exemplo dos sintomas delirantes, que podem ser uma manifestação não apenas da esquizofrenia, mas também da epilepsia temporal, do vício em anfetaminas e da fase maníaca do transtorno afetivo. Cada um desses casos requer tratamento específico.
Diagnóstico diferencial
O algoritmo para o diagnóstico diferencial da esquizofrenia pode ser encontrado na 4ª revisão do Manual Diagnóstico e Estatístico de Transtornos Mentais da Associação Psiquiátrica Americana (DSM-IV). De acordo com esse algoritmo, em um paciente com psicose, doenças somáticas e abuso de substâncias devem ser descartados primeiro. Em seguida, deve-se determinar se os sintomas são causados por um transtorno afetivo. Caso contrário, o diagnóstico de esquizofrenia ou transtorno esquizotípico é feito, dependendo do quadro clínico. Embora o tratamento de transtornos psicóticos de diversas origens tenha características próprias, em todos os casos, via de regra, são utilizados neurolépticos.
 [ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
[ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
Quem contactar?
Tratamento esquizofrenias
A esquizofrenia é definitivamente uma condição que requer encaminhamento para tratamento psiquiátrico. E aqui não é necessário que haja uma conexão direta entre as experiências psicóticas e o crime cometido. Basta que o sujeito esteja doente. Em geral, como a prática confirma, se o crime não estiver associado a sintomas psicóticos positivos, então está associado a uma deterioração da personalidade do paciente como resultado da doença. Ao mesmo tempo, é claro, pode-se encontrar pessoas cujo crime faz parte de seu padrão de vida criminal e que – por acaso – adoeceram com esquizofrenia, mas, em geral, pessoas que atualmente precisam de tratamento psiquiátrico devem receber tal tratamento. Isso nem sempre acontece, especialmente na ausência de serviços de internação satisfatórios. Se, por um lado, o sujeito comete um crime em remissão completa, e isso faz parte de sua "carreira" criminosa, então ele é responsável por seus atos. A esquizofrenia pode ser tão grave que o sujeito pode ser considerado incompetente para participar do julgamento. Esta doença é a base para redução de responsabilidade em casos de homicídio e pode ser a base para a aplicação das Regras MacNaughten.
O tempo entre o início dos sintomas psicóticos e o início do tratamento correlaciona-se com a rapidez da resposta terapêutica inicial, a qualidade da resposta terapêutica e a gravidade dos sintomas negativos. O tratamento precoce geralmente resulta em uma resposta mais rápida e completa. Se não for tratado durante o primeiro episódio, 70 a 80% dos pacientes desenvolverão um episódio subsequente em 12 meses. O uso prolongado de antipsicóticos pode reduzir a taxa de recaída em aproximadamente 30% ao longo de 1 ano.
Os principais objetivos do tratamento são reduzir a gravidade dos sintomas psicóticos, prevenir exacerbações dos sintomas e comprometimentos relacionados ao funcionamento, e ajudar o paciente a funcionar da melhor forma possível. Antipsicóticos, reabilitação comunitária e psicoterapia são os principais componentes do tratamento. Considerando que a esquizofrenia é uma doença crônica e recorrente, ensinar aos pacientes habilidades de autoajuda é um objetivo importante da terapia.
Com base na afinidade por receptores e atividade específicos de neurotransmissores, os medicamentos são divididos em antipsicóticos típicos (neurolépticos) e antipsicóticos de segunda geração (ASGs). Os ASGs podem apresentar certas vantagens, como eficácia ligeiramente maior (embora para alguns ASGs essas vantagens sejam controversas) e menor probabilidade de distúrbios hipercinéticos e outros efeitos colaterais.
Tratamento da esquizofrenia com antipsicóticos tradicionais
O mecanismo de ação desses fármacos está principalmente relacionado ao bloqueio dos receptores de dopamina D2 ( bloqueadores da dopamina-2). Os antipsicóticos tradicionais podem ser divididos em alta, intermediária e baixa potência. Os antipsicóticos de alta potência têm maior afinidade pelos receptores de dopamina e menor afinidade pelos receptores adrenérgicos e muscarínicos. Os antipsicóticos de baixa potência, raramente usados, têm menor afinidade pelos receptores de dopamina e relativamente maior afinidade pelos receptores adrenérgicos, muscarínicos e histamínicos. Os vários fármacos estão disponíveis na forma de comprimidos, líquidos, injeções intramusculares de curta e longa ação. A escolha do fármaco baseia-se principalmente no perfil de efeitos colaterais, na via de administração desejada e na resposta prévia do paciente ao fármaco.[ 91 ]
Antipsicóticos tradicionais
Aula |
Preparação (limites) |
Dose diária |
Dose média |
Comentários |
Fenotiazinas alifáticas |
Clorpromazina |
30-800 |
400 mg por via oral ao deitar |
Protótipo de medicamentos de baixa potência. Também em supositórios retais. |
Piperidina |
Tioridazina |
150-800 |
400 mg por via oral ao deitar |
O único medicamento com dose máxima absoluta (800 mg/dia) - em altas doses, causa retinopatia pigmentar e tem um efeito anticolinérgico pronunciado. Advertências adicionais estão incluídas nas instruções devido ao prolongamento do intervalo QTk. |
Dibenzoxazepinas |
Loxapina |
20-250 |
60 mg por via oral ao deitar |
Tem afinidade pelos receptores de dopamina D e serotonina 5HT |
Diidroindolonas |
Molindon |
15-225 |
60 mg por via oral ao deitar |
Pode causar perda de peso |
Tioxantenos |
Tiotixeno |
8-60 |
10 mg por via oral ao deitar |
Alta incidência de acatisia |
Butirofenonas |
Haloperidol |
1-15 |
4 mg por via oral ao deitar |
Protótipo de medicamentos de alta potência; decanoato de haloperidol (depósito intramuscular) está disponível. Acatisia é comum |
Difenil butilpiridinas |
Pimozida |
1-10 |
3 mg por via oral ao deitar |
Aprovado apenas para síndrome de Tourette |
Piperazina |
Trifluoperazina Flufenazina Perfenazina 2 ' 3 |
2-40 0,5-40 12-64 |
10 mg por via oral ao deitar 7,5 mg por via oral ao deitar 16 mg por via oral ao deitar |
Existem também o decanoato de flufenazina e o enantato de flufenazina, que são formas de depósito (não há equivalentes de dose) |
QTk - intervalo de 07" corrigido para frequência cardíaca.
1 As recomendações atuais para o início de antipsicóticos típicos são começar com a menor dose e aumentar gradualmente até a dose necessária; recomenda-se a administração ao deitar. Não há evidências de que o escalonamento rápido da dose seja mais eficaz. Formulações IM estão disponíveis para tratamento agudo.
Os antipsicóticos convencionais apresentam alguns efeitos colaterais graves, incluindo sedação, confusão, distonia ou rigidez muscular, tremor, níveis elevados de prolactina e ganho de peso (para tratar os efeitos colaterais). A acatisia (inquietação motora) é particularmente incômoda e pode levar à baixa adesão ao tratamento. Esses medicamentos também podem causar discinesia tardia, um distúrbio de movimento involuntário, mais frequentemente caracterizado por enrugamento dos lábios e da língua e/ou uma sensação de "torção" nos braços ou pernas. A incidência de discinesia tardia é de cerca de 5% ao ano de uso de medicamentos entre pacientes que tomam antipsicóticos convencionais. Em cerca de 2% dos casos, a discinesia tardia é gravemente desfigurante. Em alguns pacientes, a discinesia tardia persiste indefinidamente, mesmo após a interrupção da medicação.
Dois antipsicóticos tradicionais e um antipsicótico estão disponíveis como preparações de depósito de ação prolongada. Essas preparações são usadas para evitar incompatibilidades medicamentosas. Elas também podem ajudar pacientes que, devido à desorganização, indiferença ou aversão à doença, não conseguem tomar seus medicamentos por via oral diariamente.
Antipsicóticos de depósito
Preparação 1 |
Dosagem |
Hora de atingir o pico 2 |
Decanoato de flufenazina |
12,5-50 mg a cada 2-4 semanas |
1 dia |
Enantato de flufenazina |
12,5-50 mg a cada 1-2 semanas |
2 dias |
Decanoato de haloperidol |
25-150 mg a cada 28 dias (possivelmente a cada 3-5 semanas) |
7 dias |
Microesferas de Risperidona S |
25-50 mg a cada 2 semanas |
35 dias |
1 Administrado por via intramuscular usando a técnica Z-track.
2 Tempo para atingir o nível máximo após uma única dose.
Como há um intervalo de 3 semanas entre a primeira injeção e a obtenção de níveis sanguíneos adequados, o paciente deve continuar a terapia antipsicótica oral por 3 semanas após a primeira injeção. Recomenda-se avaliar a tolerabilidade antes de iniciar o tratamento com risperidona oral.
A clozapina é o único ASG que demonstrou ser eficaz em aproximadamente 50% dos pacientes resistentes aos antipsicóticos tradicionais. A clozapina reduz os sintomas negativos, praticamente não causa efeitos colaterais motores, tem risco mínimo de desenvolver discinesia tardia, mas causa outros efeitos indesejáveis, como sedação, hipotensão, taquicardia, ganho de peso, diabetes mellitus tipo 2 e aumento da salivação. A clozapina também pode causar convulsões, sendo esse efeito dose-dependente. O efeito colateral mais grave é a agranulocitose, que pode se desenvolver em aproximadamente 1% dos pacientes. Portanto, o monitoramento frequente da contagem de leucócitos é necessário, e a clozapina é geralmente usada como medicamento de reserva em pacientes que não respondem adequadamente a outros medicamentos. [ 92 ], [ 93 ]
Os ASGs mais recentes apresentam muitas das vantagens da clozapina, sem o risco de agranulocitose, e são geralmente preferidos aos antipsicóticos tradicionais para o tratamento de episódios agudos e prevenção de exacerbações. Os ASGs mais recentes são muito semelhantes em eficácia, mas apresentam efeitos colaterais diferentes, de modo que a escolha do medicamento se baseia na suscetibilidade individual e em outras características do medicamento. Por exemplo, a olanzapina, que apresenta um risco relativamente alto em pacientes recebendo terapia de manutenção de longo prazo, deve ser avaliada pelo menos a cada 6 meses. Ferramentas de avaliação, como a Escala de Movimento Involuntário Anormal, podem ser utilizadas. A síndrome neuroléptica maligna é um evento adverso raro, mas potencialmente fatal, caracterizado por rigidez muscular, febre, instabilidade autonômica e elevação da creatinina fosfoquinase.
Aproximadamente 30% dos pacientes com esquizofrenia não respondem aos antipsicóticos tradicionais. Nesses casos, a clozapina, um antipsicótico de segunda geração, pode ser eficaz.
Tratamento da esquizofrenia com antipsicóticos de segunda geração
Os antipsicóticos de segunda geração agem bloqueando os receptores de dopamina e serotonina (antagonistas dos receptores de serotonina-dopamina). Os ASGs geralmente reduzem os sintomas positivos; podem reduzir os sintomas negativos em maior extensão do que os antipsicóticos tradicionais (embora tais diferenças sejam controversas); podem causar menos comprometimento cognitivo; são menos propensos a causar efeitos colaterais extrapiramidais (motores); apresentam menor risco de desenvolver discinesia tardia; alguns ASGs não causam ou causam apenas um leve aumento nos níveis de prolactina.
Escala de Movimento Involuntário Patológico
- Observe a marcha do paciente no caminho para o consultório.
- Peça ao paciente para remover a goma de mascar ou a dentadura se estiverem causando problemas.
- Determine se o paciente está ciente de alguns movimentos.
- Peça ao paciente para sentar-se em uma cadeira firme, sem apoio para os braços, com as mãos no colo, as pernas ligeiramente afastadas e os pés apoiados no chão. Agora e durante todo o exame, observe todo o corpo do paciente para avaliar os movimentos.
- Instrua o paciente a sentar-se com os braços pendurados sem apoio sobre os joelhos.
- Peça ao paciente para abrir a boca duas vezes. Observe os movimentos da língua.
- Peça ao paciente para colocar a língua para fora duas vezes.
- Peça ao paciente para bater o polegar nos outros dedos da mão por 15 segundos em cada mão. Observe o rosto e as pernas.
- Peça ao paciente para ficar em pé com os braços estendidos para a frente.
Classifique cada item em uma escala de 0 a 4, de acordo com o grau de aumento da gravidade. 0 - nenhum; 1 - mínimo, pode ser o limite extremo da norma; 2 - leve; 3 - moderado; 4 - grave. Se os movimentos forem observados apenas após a ativação, eles devem ser classificados com 1 ponto a menos do que aqueles que aparecem espontaneamente.
Movimentos faciais e orais |
Expressões faciais Lábios e área perioral Maxilas Linguagem |
Movimentos dos membros |
Mãos Pernas |
Movimentos do tronco |
Pescoço, ombros, quadris |
Conclusão geral |
Gravidade dos movimentos patológicos Falha devido a movimentos patológicos Consciência do paciente sobre movimentos anormais (0 - não ciente; 4 - sofrimento grave) |
Adaptado de: Manual de Avaliação de Psicofarmacologia do ECDEU, de W. Guy. Copyright 1976 do Departamento de Saúde, Educação e Bem-Estar dos EUA.
Ganho de peso, hiperlipidemia e aumento do risco de diabetes tipo 2 são os principais efeitos adversos dos inibidores da ECA. Portanto, antes de iniciar o tratamento com inibidores da ECA, todos os pacientes devem ser rastreados quanto aos fatores de risco, incluindo histórico pessoal/familiar de diabetes, peso, circunferência da cintura, pressão arterial, glicemia de jejum e perfil lipídico. Pacientes e familiares devem ser educados sobre os sinais e sintomas de diabetes (poliúria, polidipsia, perda de peso), incluindo cetoacidose diabética (náuseas, vômitos, desidratação, respiração rápida, visão turva). Além disso, todos os pacientes que iniciam o uso de inibidores da ECA devem ser orientados sobre nutrição e atividade física. Todos os pacientes tratados com antipsicóticos requerem monitoramento periódico do peso corporal, índice de massa corporal (IMC), níveis de glicemia de jejum e devem ser encaminhados para avaliação especial caso se desenvolvam hiperlipidemia ou diabetes mellitus tipo 2. A síndrome neuroléptica maligna tem sido associada a praticamente todos os medicamentos antipsicóticos, incluindo os neurolépticos recém-comercializados.[ 94 ]
Antipsicóticos de segunda geração 1
MOÇA |
Preparação |
Limites de dose |
Dose média para adultos |
Comentários |
Dibenzodiazepínicos |
Clozapina |
150-450 mg por via oral 2 vezes ao dia |
400 mg por via oral ao deitar |
Primeiro AAS a demonstrar eficácia em pacientes resistentes ao tratamento. Requer monitoramento frequente da contagem de leucócitos devido ao risco de agranulocitose; aumenta o risco de convulsões e ganho de peso. |
Benzoxazóis |
Risperidona |
4-10 mg por via oral antes de dormir |
4 mg por via oral ao deitar |
Pode causar sintomas extrapiramidais em doses >6 mg; aumento dependente da dose nos níveis de prolactina; o único ASAID com uma forma injetável de ação prolongada |
Tienobenzodiazepínicos |
Olanzapina |
10-20 mg por via oral antes |
15 mg por via oral ao deitar |
Sonolência, ganho de peso e tontura são os efeitos colaterais mais comuns. |
Dibenzotiazepínicos |
Quetiapina |
150-375 mg por via oral 2 vezes ao dia |
200 mg por via oral 2 vezes ao dia |
A baixa potência permite uma ampla dosagem; sem efeito anticolinérgico. A titulação da dose é necessária devido ao bloqueio do receptor alfa; administração duas vezes ao dia é necessária. |
Benzisotiazolilpiperazinas |
Ziprasidona |
40-80 mg por via oral 2 vezes ao dia |
80 mg por via oral 2 vezes ao dia |
Inibe a recaptação de serotonina e norepinefrina e pode ter propriedades antidepressivas. Meia-vida mais curta entre os novos medicamentos; requer administração duas vezes ao dia com alimentos. Para condições agudas, está disponível uma forma intramuscular. Baixa tendência a aumentar o peso corporal. |
Diidrocarostiril |
Aripiprazol |
10-30 mg por via oral antes |
15 mg por via oral ao deitar |
Agonista parcial do receptor de dopamina-2, baixa tendência ao ganho de peso |
APVPs são antipsicóticos de segunda geração.
1 O monitoramento do ganho de peso e do desenvolvimento de diabetes tipo 2 é recomendado para esta classe de antipsicóticos.
Todos os antipsicóticos de segunda geração estão associados ao aumento da mortalidade em pacientes idosos com demência.
O tratamento da esquizofrenia com neurolépticos atípicos começou quase simultaneamente ao início da prescrição de neurolépticos típicos para pacientes com esquizofrenia.
Serviços de reabilitação e apoio social
Programas de treinamento em habilidades psicossociais e reabilitação profissional ajudam muitos pacientes a trabalhar, fazer compras e cuidar de si mesmos, administrar a casa, conviver com outras pessoas e colaborar com profissionais de saúde mental. A manutenção do emprego pode ser especialmente valiosa quando o paciente é inserido em um ambiente de trabalho competitivo e conta com um mentor no local de trabalho para facilitar a adaptação ao trabalho. Com o tempo, o mentor no local de trabalho atua apenas como um apoio para a tomada de decisões ou para a comunicação com os empregadores.
Os serviços de apoio comunitário permitem que muitas pessoas com esquizofrenia vivam em comunidade. Embora a maioria dos pacientes possa viver de forma independente, alguns necessitam de moradia supervisionada, onde a equipe está presente para garantir a adesão à medicação. Os programas oferecem níveis graduais de supervisão em uma variedade de ambientes, desde suporte 24 horas até visitas domiciliares periódicas. Esses programas ajudam a garantir a autonomia do paciente, enquanto a prestação de cuidados médicos adequados reduz a probabilidade de recaídas e a necessidade de hospitalização. Os programas de tratamento comunitário operam na casa do paciente ou em outro ambiente e têm altas proporções de equipe por paciente; as equipes de tratamento fornecem diretamente a maior parte ou todo o tratamento necessário.
Durante exacerbações graves, pode ser necessária hospitalização ou intervenção em crise em um hospital, bem como hospitalização involuntária se o paciente representar um perigo para si mesmo ou para terceiros. Apesar de melhores serviços sociais e de reabilitação, um pequeno número de pacientes, especialmente aqueles com déficits cognitivos graves e resistentes ao tratamento, necessitam de internações hospitalares de longa duração ou outros cuidados de suporte.
Psicoterapia
Os modelos atuais de psicoterapia para esquizofrenia, temperados em grande medida por esforços passados decepcionantes, são mais modestos e pragmáticos em seus objetivos e são vistos como parte de um tratamento abrangente com intervenções farmacológicas no centro. [ 95 ] O objetivo da psicoterapia é desenvolver um relacionamento integrado entre o paciente, a família e o médico para que o paciente possa aprender a entender e gerenciar sua doença, tomar os medicamentos conforme prescrito e lidar com o estresse de forma mais eficaz. Embora uma abordagem comum seja combinar psicoterapia individual com medicação, existem poucas diretrizes práticas para isso. A psicoterapia mais eficaz é aquela que começa abordando as necessidades sociais básicas do paciente, fornece suporte e educação sobre a natureza da doença, promove o funcionamento adaptativo e é baseada na empatia e em uma compreensão dinâmica adequada da esquizofrenia. Muitos pacientes requerem suporte psicológico empático para se adaptar ao fato de que a doença costuma ser um distúrbio vitalício que pode limitar significativamente o funcionamento.
Para pacientes que vivem com suas famílias, intervenções familiares psicoeducacionais podem reduzir as taxas de recaída. Grupos de apoio e defesa, como a Aliança Nacional para Doentes Mentais, costumam ser úteis às famílias.
Mais informações sobre o tratamento
Previsão
Durante os primeiros 5 anos após o início da doença, o funcionamento pode ser prejudicado, as habilidades sociais e profissionais podem declinar e a negligência com os autocuidados pode aumentar progressivamente. Os sintomas negativos podem aumentar em gravidade e o funcionamento cognitivo pode declinar. Posteriormente, os comprometimentos atingem um platô. Há algumas evidências de que a gravidade da doença pode diminuir com a idade, especialmente em mulheres. Transtornos hipercinéticos podem se desenvolver em pacientes com sintomas negativos graves e disfunção cognitiva, mesmo sem o uso de antipsicóticos.
O prognóstico varia dependendo da forma da esquizofrenia. Pacientes com esquizofrenia paranoide apresentam menos incapacidade e respondem melhor ao tratamento. Pacientes com o subtipo de déficit geralmente são mais incapacitados, têm pior prognóstico e são mais resistentes à terapia.
A esquizofrenia pode estar associada a outros transtornos mentais. [ 96 ] Se estiver associada a sintomas obsessivo-compulsivos, o prognóstico é particularmente ruim; se estiver associada a sintomas de transtorno de personalidade borderline, o prognóstico é melhor. Cerca de 80% das pessoas com esquizofrenia apresentam um ou mais episódios de depressão grave em algum momento da vida.
Durante o primeiro ano após o diagnóstico, o prognóstico está intimamente relacionado à adesão estrita à medicação psicotrópica prescrita. No geral, 1/3 dos pacientes obtém melhora significativa e duradoura; 1/3 mostra alguma melhora, mas tem exacerbações periódicas e comprometimento residual; 1/3 tem sintomas graves e persistentes. Apenas 15% de todos os pacientes retornam totalmente ao nível de funcionamento pré-doença. Fatores associados a um bom prognóstico incluem bom funcionamento pré-doença (por exemplo, bom desempenho acadêmico, trabalho bem-sucedido), início tardio e/ou súbito da doença, histórico familiar de transtornos de humor diferentes de esquizofrenia, comprometimento cognitivo mínimo, sintomas negativos leves e forma paranoica ou sem déficit. Fatores associados a um mau prognóstico incluem idade precoce de início, mau funcionamento pré-doença, histórico familiar de esquizofrenia e subtipo desorganizado ou deficitário com múltiplos sintomas negativos. Homens têm piores resultados do que mulheres; mulheres respondem melhor à terapia antipsicótica.
O abuso de álcool e drogas é um problema significativo em aproximadamente 50% das pessoas com esquizofrenia. Evidências anedóticas sugerem que a maconha e outros alucinógenos podem ser extremamente destrutivos para pessoas com esquizofrenia e devem ser desencorajados. O abuso concomitante de substâncias é um forte preditor de desfechos desfavoráveis e pode levar à não adesão à medicação, recaídas, hospitalizações frequentes, diminuição do funcionamento e perda de apoio social, incluindo a falta de moradia.

