Médico especialista do artigo
Novas publicações
Endoftalmite aguda pós-operatória
Última revisão: 04.07.2025

Todo o conteúdo do iLive é medicamente revisado ou verificado pelos fatos para garantir o máximo de precisão factual possível.
Temos diretrizes rigorosas de fornecimento e vinculamos apenas sites de mídia respeitáveis, instituições de pesquisa acadêmica e, sempre que possível, estudos médicos revisados por pares. Observe que os números entre parênteses ([1], [2], etc.) são links clicáveis para esses estudos.
Se você achar que algum dos nossos conteúdos é impreciso, desatualizado ou questionável, selecione-o e pressione Ctrl + Enter.
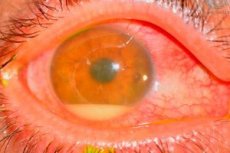
Causas endoftalmite pós-operatória
Os agentes causadores são, na maioria das vezes, estafilococos coagulase-negativos (por exemplo, Staph. epidemidis), microrganismos gram-positivos (por exemplo, Staph. aureus) e gram-negativos (por exemplo, Pseudomonas sp., Proteus sp.).
A fonte de infecção é difícil de identificar. A causa mais comum é considerada a flora bacteriana das pálpebras, conjuntiva e canais lacrimais do próprio paciente. Outras fontes potenciais de infecção incluem soluções contaminadas, instrumentos e o ambiente, incluindo a equipe da sala de cirurgia.
Sintomas endoftalmite pós-operatória
A gravidade da endoftalmite depende da virulência do patógeno.
- Extremamente grave é caracterizada por dor, comprometimento visual significativo, edema palpebral, quemose, injeção conjuntival, secreção hioide, infiltrados corneanos e grande hipópio.
- A gravidade moderada é caracterizada pela perda de exsudato fibrinoso para a câmara anterior, menor hipópio, vitreíte, ausência de reflexo de fundo e impossibilidade de oftalmoscopia mesmo com luz indireta.
- A forma leve pode ser acompanhada apenas de dor leve, ausência ou leve hipópio e preservação de algum reflexo do fundo do olho com possibilidade de oftalmoscopia parcial com oftalmoscópio indireto.
Determinar o intervalo de tempo entre a cirurgia e o desenvolvimento dos sintomas de endoftalmite pode ser útil para sugerir o agente causador. Por exemplo, Staph. aureus e bactérias gram-positivas geralmente estão presentes de 2 a 4 dias após a cirurgia em casos de endoftalmite grave. Staph. epidermidis e cocos coagulase-negativos geralmente aparecem de 5 a 7 dias após a cirurgia, com sintomas menos graves.
Diagnósticos endoftalmite pós-operatória
- A detecção do patógeno no humor aquoso ou no corpo vítreo confirma o diagnóstico. No entanto, uma reação negativa não exclui a presença de infecção. A coleta de amostras na sala cirúrgica consiste no seguinte:
- uma amostra de 0,1 ml de humor aquoso é retirada por aspiração com agulha de seringa de tuberculina da segunda incisão existente;
- A amostra vítrea é melhor colhida com um mini-vitretor através da pars plana a 3,5 mm do limbo. Se um mini-vitretor não estiver disponível, uma alternativa é uma esclerotomia parcial a 3,5 mm do limbo com aspiração do vítreo líquido da cavidade vítrea média usando uma agulha em uma seringa de tuberculina. O vítreo em um volume de 0,1-0,3 ml é adicionado ao ágar sangue, tioglicolato líquido e ágar Sabourand. Se meios prontos não estiverem disponíveis, uma boa alternativa é colocar a amostra em placas especiais para amostras de sangue. Algumas gotas também são colocadas em vidro com coloração de Gram ou Giemsa.
- A vitrectomia é indicada apenas em caso de processo infeccioso agudo e diminuição da visão à luz. Com acuidade visual mais alta (a partir dos movimentos das mãos e acima), a vitrectomia não é necessária.
- Os antibióticos de escolha são amicacina e ceftazidina, que são sensíveis à maioria das bactérias gram-positivas e gram-negativas, e vancomicina, que é sensível a cocos coagulase-negativos e coagulase-positivos. A amicacina é sinérgica com a vancomicina, mas é potencialmente mais retinotóxica que a ceftazidina e não apresenta sinergia com a vancomicina.
- A administração intravítrea de antibióticos inicia-se imediatamente após a identificação do patógeno e a diminuição da densidade do globo ocular. Amicacina (0,4 mg em 0,1 ml) ou ceftazidina (2,0 mg em 0,1 ml) e vancomicina (1 mg em 1,0 ml) são injetadas lentamente na cavidade mediovítrea com uma agulha. O bisel da agulha deve ser direcionado anteriormente para garantir o mínimo contato do fármaco com a mácula. Após a primeira injeção, a seringa deve ser desconectada e a agulha deixada na cavidade para administrar a segunda injeção. Se a probabilidade de formação de precipitado for alta, devem ser utilizadas duas agulhas diferentes com antibióticos diferentes. Após a retirada da agulha, administra-se uma injeção parabulbar do antibiótico;
- Injeções parabulbares de vancomicina 25 mg e ceftazidina 100 mg ou gentamicina 20 mg e cefuroxima 125 mg permitem atingir concentrações terapêuticas. São prescritas diariamente por 5 a 7 dias, dependendo da condição;
- a terapia local é usada com moderação, exceto em casos acompanhados de ceratite infecciosa;
- A terapia sistêmica é questionável. O Grupo de Estudo de Vitrectomia por Endoftalmite demonstrou que a administração geral de ceftazidina e amicacina é ineficaz. Esses antibióticos, por serem hidrossolúveis, apresentam fraca atividade contra bactérias gram-positivas e baixa permeabilidade para o órgão da visão. Talvez outros antibióticos, como quinolonas lipossolúveis (p. ex., ciprofloxacino, ofloxacino) e imepenem, que apresentam melhor permeabilidade e amplo espectro antimicrobiano, sejam mais eficazes. A resposta a essa questão ainda precisa ser obtida em estudos futuros.
- A terapia com esteroides é administrada após antibióticos para reduzir a inflamação. Os esteroides são menos perigosos apenas se as bactérias forem sensíveis ao antibiótico.
- betametasona parabulbar 4 mg ou dexametasona 4 mg (1 ml) diariamente por 5 a 7 dias, dependendo da condição;
- prednisolona oral 20 mg 4 vezes ao dia durante 10-14 dias em casos graves;
- localmente dexametasona 0,1%, inicialmente a cada 30 minutos, depois com menor frequência.
- A terapia posterior e sua extensão são determinadas dependendo da cultura bacteriana isolada e do quadro clínico.
- Os sinais de melhora incluem o enfraquecimento da reação celular e a diminuição do hipópio e do exsudato fibrinoso na câmara anterior. Nessa situação, o tratamento não muda, independentemente dos resultados dos exames.
- Se culturas bacterianas resistentes forem isoladas e o quadro clínico piorar, a antibioticoterapia deve ser alterada.
- Os resultados do tratamento são ruins, apesar da terapia vigorosa e correta (em 55% dos casos, a acuidade visual alcançada é de 6/60 ou menos).
Em alguns casos, a diminuição da visão pode estar associada à retinotoxicidade de antibióticos, especialmente aminoglicosídeos. O FAG mostra hipofluorescência devido à isquemia.
O que precisa examinar?
Diagnóstico diferencial
- Material residual do cristalino na câmara anterior ou no corpo vítreo pode causar uveíte anterior aguda.
- Pode ocorrer uma reação tóxica ao fluido de irrigação ou a materiais estranhos utilizados durante a cirurgia. Menos comumente, desenvolve-se uma película fibrinosa pronunciada na superfície anterior da lente intraocular. Nesse caso, altas doses de esteroides (por via local ou parabulbar) em combinação com cicloplásticos são eficazes, mas podem ocorrer sinequias com a lente intraocular.
- Cirurgias complexas ou prolongadas causam edema de córnea e uveíte, que são detectados imediatamente no pós-operatório.
Quem contactar?
Prevenção
A prevenção ideal ainda não foi determinada. No entanto, as seguintes medidas podem ser úteis.
- Tratamento pré-operatório de infecções existentes, como blefarite estafilocócica, conjuntivite, dacriocistite e, em indivíduos com próteses, higienização da cavidade contralateral.
- Instilação de iodopovidona antes da cirurgia:
- Uma solução comercial de betadine a 10% usada para preparação da pele é diluída com solução salina para obter uma concentração de 5%;
- Duas gotas da solução diluída são injetadas no saco conjuntival alguns minutos antes da cirurgia, e manipulações suaves ajudam a distribuir a solução pela superfície do olho. Esta solução pode ser usada para tratar as pálpebras antes da aplicação do espéculo palpebral;
- Antes da operação, o globo ocular é irrigado com solução salina.
- Colocação cuidadosa do espéculo palpebral, que envolve o isolamento dos cílios e das margens palpebrais.
- Administração profilática de antibióticos
- A administração pós-operatória de antibióticos no espaço subtenoniano é amplamente utilizada, mas as evidências da eficácia do método são insuficientes;
- A irrigação intraoperatória da câmara anterior com adição de antibióticos (vancomicina) à solução de infusão pode ser uma medida eficaz, mas ao mesmo tempo contribuir para o surgimento de cepas resistentes de bactérias.


 [
[